Синдром раздраженного кишечника этиология патогенез клиника диагностика принципы лечения
СОДЕРЖАНИЕ: Казахская государственная медицинская академия кафедра внутренних болезней № 1 Зав.кафедрой: проф. Байдурин С.А. Синдром раздраженного кишечникаКазахская государственная медицинская академия
кафедра внутренних болезней № 1
Зав.кафедрой: проф. Байдурин С.А.
 |
||||||
|
||||||
|
||||||
 |
||||||
Синдром раздраженного кишечника
Классификация функциональных расстройств системы пищеварения (Римский консенсус, 1988)
1.Расстройства пищевода
1.1. Спазм пищевода
1.2. Синдром руминации (жвачный синдром)
1.3. Функциональная загрудинная боль пищеводного происхождения
1.4. Функциональная изжога
1.5. Функциональная дисфагия
1.6. Неспецифические функциональные пищеводные расстройства
2. Расстройства желудка и двенадцатиперстной кишки
2.1. Неязвенная (функциональная) диспепсия
2.1.1.Язвенно-подобная диспепсия
2.1.2. Диспепсия при преимущественном нарушении моторики желудка
2.1.3. Неспецифическая диспепсия
2.2. Аэрофагия
2.3. Функциональная рвота
3 Расстройства кишечника
3.1. Синдром раздраженного кишечника
3.2. Функциональный метеоризм
3.3. Функциональный запор
3.4. Функциональная диарея
3.5. Неспецифические функциональные расстройства кишечника
4. Функциональная абдоминальная боль
4.1. Синдром функциональной абдоминальной боли
4.2. Неспецифическая функциональная абдоминальная боль
5. Расстройства желчевыводящих путей
5.1. Дисфункция желчного пузыря
5.2. Дисфункция сфинктера Одди
6. Аноректальные расстройства
6.1. Функциональное недержание кала
6.2. Функциональная аноректальная боль
6.2.1. Синдром m. levator ani
6.2.2. Боль в прямой кишке
6.3. Нарушение функции тазового дна
7. Функциональные расстройства у детей
7.1. Рвота
7.1.1. Срыгивание у новорожденных
7.1.2. Жвачный синдром у новорожденных
7.1.3. Синдром цикличной рвоты
7.2. Абдоминальная боль
7.2.1. Функциональная диспепсия
7.2.2. Синдром раздраженного кишечника
7.2.3. Функциональная абдоминальная боль
7.2.4. Абдоминальная мигрень
7.2.5. Аэрофагия
7.3. Функциональная диарея
7.4. Расстройства дефекации
7.4.1. Затруднение дефекации у новорожденных
7.4.2. Функциональный запор
7.4.3. Функциональная задержка кала
7.4.4. Недержание кала
Функциональные гастроинтестинальные расстройства:
- Глотка – ощущение кома в горле;
- Пищевод – функциональная изжога и дисфагия;
- Желчный пузырь – дискинезия сфинктера Одди – боль в результате нарушения тонуса мышечного клапана на выходе биллиарного тракта;
- Желудок – функциональная диспепсия;
- Толстый и тонкий кишечник – синдром раздраженного кишечника;
- Аноректальная зона – внезапная боль в области ануса.
Функциональные кишечные расстройства также включают:
- Функциональный метеоризм;
- Функциональный запор;
- Функциональную диарею.
Синдром раздраженного кишечника (СРК) – функциональное кишечное расстройство, проявляющееся абдоминальным болевым синдромом и/или нарушением дефекации и/или метеоризмом.
В литературе встречаются различные устаревшие синонимы этого заболевания:
- Дисбактериоз кишечника;
- Функциональная колопатия;
- Синдром раздраженной толстой кишки;
- Спастическая толстая кишка;
- Слизистая колика;
- Хронический спастический колит.
СРК является биопсихосоциальным расстройством, в основе развития которого лежит взаимодействие 2-х основных патологических механизмов: психосоциального воздействия и сенсорно-моторной дисфункции, т.е. нарушения висцеральной чувствительности и двигательной активности кишечника. Третий фактор – нейроиммунные повреждения в результате инфекционных заболеваний кишечника (возможная причина сенсорно-моторной дисфункции).
Диагностические критерии
Критерии Мэннинга (1978 г) – могут служить основанием для постановки предварительного диагноза «СРК»:
- Боль внизу живота, проходящая после дефекации;
- Учащение стула, возникающее с началом синдрома боли;
- Появление жидкого стула с началом болевого синдрома;
- Видимое вздутие живота;
- Выделение слизи с калом;
- Чувство неполного опорожнения кишечника после акта дефекации.
«Римские критерии» (1988, 1999 гг.)
Следующие симптомы сохраняются постоянно или рецидивируют в течение не менее чем 3-х месяцев:
1. Боль или дискомфорт в животе;
- облегчаются после дефекации
- зависят от изменений частоты стула
- зависят от изменения консистенции стула
2. Два и более из следующих симптомов, которые беспокоят в течение не менее чем 1/4 всего времени, когда больной испытывает какие-либо жалобы:
- изменение частоты стула (более 3-х раз в сутки или менее 3-х раз в неделю)
- изменение консистенции стула (“овечий кал”, плотный, неоформленный или водянистый)
- изменение акта дефекации (затрудненный, императивные позывы , чувство неполного опорожнения кишечника)
- выделение слизи
- вздутие живота, чувство переполнения живота, урчание в животе.
Симптомы тревоги, исключающие СРК
- Постоянная боль в животе, не связанная со стулом или усиливающаяся после дефекации.
- Боли, поносы или другие симптомы нарушают ночной сон.
- Немотивированная потеря массы тела.
- Первое появление симптомов у лиц старше 50 лет.
- Онкологические болезни кишечника у ближайших родственников.
- Повышение температуры тел до 37,4°Си выше.
- Увеличение печени, селезенки, щитовидной железы и другие отклонения в статусе.
- Анемия.
- Лейкоцитоз.
- Повышение СОЭ.
- Кровь в кале.
- Отклонения в биохимических анализах крови.
Определение
СРК – это распространенная биопсихосоциальная функциональная патология, диагностика которого основывается на клинической оценке устойчивой совокупности симптомов (Римские критерии I и II), относящихся к дистальным отделам кишечника, ограничена исключением симптомов «тревоги», органических заболеваний и необходимостью повторного пересмотра диагноза по результатам первичного курса лечения.
Согласно современным представлениям, СРК является биопсихосоциальным расстройством, в основе развития которого лежит взаимодействие 3-х патологических механизмов: психосоциального воздействия, сенсорно-моторной дисфункции, т.е. нарушения висцеральной чувствительности и двигательной активности кишечника, и стойких нейроиммунных повреждений, которые развиваются после инфекционных заболеваний кишечника и рассматриваются как возможная причина формирования сенсорно-моторной дисфункции. Характеристика синдрома предполагает особые подходы к постановке диагноза, проведению дифференциального диагноза и осуществлению программы лечения больных.
Эпидемиология
Распространенность СРК в большинстве стран мира составляет в среднем 20%, варьируя от 9 до 48%. Размах показателей распространенности объясняется тем, что две трети лиц, испытывающих симптомы СРК, к врачам не обращаются и только треть больных ищет помощи у врача. Социальный и культурный уровень населения во многом определяет показатель обращаемости населения по поводу заболевания.
В развитых странах Европы, Америки, в Японии, Китае обращаемость высока и распространенность заболевания достигает 30%. В таких странах, как Таиланд, она составляет 5%, а в Иране – всего 3,4%.
Последние эпидемиологические исследования среди латиноамериканцев и афроамериканцев США, жителей Японии и Китая показали, что распространенность синдрома не зависит от расовой принадлежности и составляет во всех изученных группах в среднем 20%.
Заболеваемость СРК составляет 1% в год. Пик заболеваемости приходится на молодой трудоспособный возраст – 30–40 лет.
Соотношение женщин и мужчин среди больных, по разным данным, варьирует от 1:1 до 2:1. Новейшие эпидемиологические исследования показали, что среди мужчин так называемого “проблемного” возраста (после 50 лет) СРК распространен так же часто, как среди женщин. Социальное положение полов определяет обращаемость по поводу симптомов СРК. В тех странах, где женщины эмансипированы, имеют равные права с мужчинами, например в России, Европе и Америке, их обращаемость по поводу симптомов СРК в 2–4 раза выше, чем у мужчин. В странах, где женщины имеют низкое социальное положение, например в Индии и Пакистане, с симптомами СРК в 4 раза чаще обращаются мужчины и по статистике наблюдается значительное преобладание мужчин среди больных (рис. 1). В большинстве стран Африки обращаемость одинакова как среди мужчин, так и среди женщин, и поэтому соотношение полов составляет 1:1.
Средний возраст пациентов составляет 24–41 год. Среди лиц пожилого возраста, 65–93 лет, распространенность СРК составляет 10,9% по сравнению с 17% у лиц 30–64 лет. Появление характерных симптомов впервые у пациентов старше 60 лет ставит под сомнение диагноз СРК. Таким пациентам следует особенно тщательно исключать органические заболевания, в первую очередь колоректальный рак, дивертикулез, полипоз, ишемический колит и др.
Эпидемиологические исследования показали определенную связь распространенности СРК с местом проживания. Отмечается, что у сельских жителей, которые занимаются преимущественно физическим трудом и питаются растительной пищей, синдром встречается значительно реже, чем у жителей городов. В свою очередь среди горожан СРК наиболее распространен в крупных мегаполисах и столицах, несколько реже встречается у жителей больших городов и еще реже наблюдается среди населения поселков городского типа.
Как распределяется поток больных с СРК? Подавляющее большинство, 55% пациентов, впервые обращаются к участковым терапевтам, составляя 12% от всего количества больных. 25% пациентов впервые приходят к гастроэнтерологу, составляя 28% контингента больных, наблюдающихся у гастроэнтеролога. Подсчитано, что 50% рабочего времени врача гастроэнтеролога уходит на лечение больных с СРК. Примерно 15% больных изначально обращаются к психиатру по поводу той или иной психопатологии, сопровождающей течение СРК. 5% больных попадают к врачам других специальностей – чаще всего к гинекологам, хирургам, эндокринологам.
Классификация
F.Weber и R.McCallum в 1992 г. предложили клиническую классификацию, согласно которой в соответствии с доминирующим симптомом заболевания выделяют три его основных варианта:
1) протекающий с преобладанием боли в животе и метеоризма;
2) протекающий с преобладанием диареи;
3) протекающий с преобладанием запора.
Выделение вариантов течения синдрома важно с практической точки зрения, так как определяет дальнейший выбор первичного курса лечения. Более того, в зависимости от доминирующего симптома выбирается тот или иной план обследования больных.
В зависимости от выраженности симптомов, течения заболевания, психосоциального анамнеза, личностных особенностей, психологического статуса, частоты обращаемости к врачам, особенностей поведения, оценки и отношения к своему заболеванию, пациентов принято подразделять на 2 группы – “не пациенты” и “пациенты” с СРК.
Первую, наибольшую по численности, группу больных 85–90% составляют “не пациенты”, т.е. лица, которые: 1) никогда не обращались к врачу по поводу симптомов СРК и/или 2) однажды обратившись и пройдя обследование и лечение, более к врачам не обращаются. Эти больные, как правило, хорошо приспосабливаются к своему заболеванию, быстро учатся сосуществовать с ним и самостоятельно справляться с симптомами болезни при ее обострении. У таких лиц болезнь существенно не влияет на качество жизни; они ведут себя как практически здоровые люди – отсюда и название группы.
В противоположность первой группе, вторую, небольшую по численности, 10 – 15% составляют так называемые “пациенты” с СРК. Это, как правило, лица длительно и тяжело болеющие, часто обращающиеся к врачам разных специальностей, трудно поддающиеся лечению, подвергающиеся частым инвазивным диагностическим процедурам и даже оперативным вмешательствам. В настоящее время изучено, что эти больные чаще имеют отягощенный психосоциальный анамнез (физические, сексуальные домогательства, фатальные жизненные потрясения и т.д.), сопутствующую психопатологию и нуждаются в лечении у психоневролога. Качество жизни таких больных страдает, трудоспособность снижена, а ведут они себя как больные, страдающие тяжелым органическим заболеванием при удовлетворительном общем состоянии, хорошем внешнем виде и отсутствии признаков прогрессирования болезни.
И, наконец, в 1999 г. Drossman c coавт. предложили классификацию СРК по тяжести течения заболевания.
Классификация СРК по тяжести течения (Drossman, 1999 г.)
| Течение |
Легкое |
Умеренно тяжелое |
Тяжелое |
| Обращение |
Участковый терапевт |
Врач-гастроэнтеролог поликлиники |
Врач-гастро- энтеролог стационара |
| Постоянство симптомов |
0 |
+ |
+++ |
| Нарушение функции кишечника |
+++ |
++ |
+ |
| Психосоциальные расстройства |
0 |
+ |
+++ |
| Связь со стрессом |
+++ |
+ |
+ |
| Частота обращений к врачу |
+ |
++ |
+++ |
Физиология кишечных сокращений
Основные типы сокращений кишечника:
1. Перистальтика. Она включает в себя продвижение содержимого по кишечнику. Перистальтическая волна сокращения в норме возникает каждые 3-4 минуты и проходит по всему длиннику кишки. Несколько раз в день сильная волна перистальтики проходит от середины поперечно-ободочной кишки до сигмы.
2. Сегментация. Это непропульсивное сокращение, выполняющее перемешивание кишечного содержимого. В толстом кишечнике сегментационные сокращения уменьшают диаметр просвета и замедляют продвижение фекалий, таким образом предотвращается преждевременное поступление жидких масс в прямую кишку.
В нормальных условиях перистальтика и сегментация скоординированы. Преобладание сегментационных сокращений ведёт с стазу кишечного содержимого и является причиной запоров. Если наоборот, сегментационные сокращения становятся более редкими и менее интенсивными, развивается диарея.
Мышечный слой кишки состоит из миоцитов. Каждый содержит множество параллельно расположенных фибрилл актина и миозина. Эти фибриллы могут двигаться друг к другу и степень перекрытия определяет степень сокращения клеток.
Как известно, состояние сократительного аппарата мышечной клетки находится в прямой зависимости от концентрации ионов кальция в цитоплазме. Ионы кальция взаимодействуя с цитоплазматическим кальцийсвязывающим белком кальмодулином, активируют киназу лёгких цепей миозина. Киназа отщепляет фосфорный остаток от молекулы АТФ, связанной с волокнами двигательного белка миозина. Благодаря этому миозин приобретает способность взаимодействовать с другим двигательным белком – актином. Между актином и миозином устанавливается активный молекулярный «мостик», благодаря которому актин и миозин «сдвигаются» по отношению друг к другу, что приводит к укорочению клетки.
Механизм сокращения гладкого миоцита
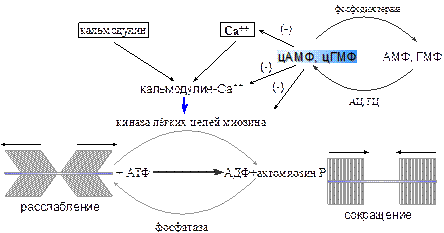
Молекулы цАМФ и цГМФ понижают содержание ионов кальция в цитоплазме. Фосфодиэстераза катализирует распад циклических цАМФ и цГМФ до неактивных форм (АМФ и ГМФ). Таким образом, одним из условий, необходимых для сокращения, является высокая активность фосфодиэстеразы, а для того, чтобы достигалось расслабление – наоборот, низкая активность фосфодиэстеразы.
На количество ионов кальция, поступающих в клетки и необходимых для сокращения, влияет несколько факторов. наиболее важным из которых является координация импульсов, поступающих из симпатической и парасимпатической нервной систем.
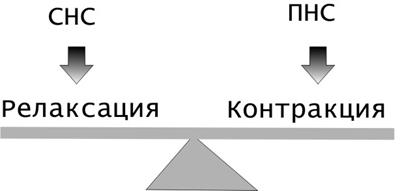 Парасимпатическая нервная система: нервные окончания высвобождают ацетилхолин, который связывается с М-холинорецепторами на постсинаптической мембране - повышение проницаемости мембраны для натрия - деполяризация - снижение МПП провоцирует открытие кальциевых каналов - увеличение внутриклеточной концентрации кальция - мышечное сокращение.
Парасимпатическая нервная система: нервные окончания высвобождают ацетилхолин, который связывается с М-холинорецепторами на постсинаптической мембране - повышение проницаемости мембраны для натрия - деполяризация - снижение МПП провоцирует открытие кальциевых каналов - увеличение внутриклеточной концентрации кальция - мышечное сокращение.
Симпатическая нервная система: норадреналин связывается с a1 -АР на поверхности гладкомышечной клетки. Это взаимодействие ведёт к высвобождению кальция из прилежащих внутриклеточных депо; депо непрерывно пополняются кальцием из вне.
Современные представления о патогенезе СРК
До 1980-х гг. все функциональные расстройства желудочно-кишечного тракта объяснялись нарушениями его двигательной активности. По мере развития современных методик изучения двигательной активности желудочно-кишечного тракта стало очевидно, что патологическая, или повышенная, сократимость кишки далеко не всегда являлись причиной отмечаемых пациентами болей или других симптомов. И наоборот, когда регистрировались какие-либо отклонения двигательной активности желудочно-кишечного тракта, пациенты часто не предъявляли никаких жалоб. Установлено отсутствие изменений моторики в базальных условиях, обнаружен аггравированный моторный ответ кишечника на принятие пищи, описаны характерные усиленные групповые сокращения, возникающие во II фазу пищеварительного цикла работы моторного мигрирующего комплекса. Однако ВСЕ нарушения моторики совершенно неспецифичны и также регистрируются у больных с органическими заболеваниями. Корреляция между различными клиническими симптомами и нарушениями двигательной активности желудочно-кишечного тракта достаточно невысока.
После того как было установлено, что основную роль в возникновении функциональных расстройств желудочно-кишечного тракта играют отнюдь не нарушения двигательной активности, в 80-е гг. была предложена теория психогенного влияния на функциональную активность желудочно-кишечного тракта. Однако большинство людей с симптомами синдрома раздраженной кишки, которые не обращались за медицинской помощью, психически были вполне здоровы, ничем не отличаясь по этим показателям от контрольной группы здоровых людей. Стало ясно, что одной только теорией психогенного влияния на функциональную активность желудочно-кишечного тракта нельзя объяснить возникновение этих функциональных нарушений. В последнее десятилетие, согласно основной теории, объясняющей появление клинических симптомов у пациентов с функциональными расстройствами желудочно-кишечного тракта, у таких пациентов имеется нарушенное восприятие ноциоцептивных импульсов, которые интерпретируются пациентами как боли или другие симптомы. На восприятие болей могут влиять культурные, социальные, психологические и межличностные факторы. Эта теория не противоречит биопсихосоциальной модели болезни, в отличие от традиционной биомедицинской модели.
Whitehead с помощью балонно-дилятационного теста обнаружил снижение порога ректальной болевой чувствительности при быстром механическом растяжении стенки прямой кишки у больных с СРК.
При этом наблюдалось 2 вида висцеральной гипералгезии:
- Снижение порога восприятия боли;
- Более интенсивное ощущение боли при нормальном пороге её восприятия.
Висцеральная гиперчувствительность у больных с СРК характеризовалась избирательностью в отношении механических стимулов: электрические, термические и химические воздействия на стенку кишки не выявили различий восприятия по сравнению со здоровыми лицами. При этом уровень тактильной соматической афферентной чувствительности, резистентность к электрическим и термическим стимулам кожи у больных не менялись.
При СРК отмечался диффузный характер нарушения восприятия боли на всём протяжении кишечника. Выраженность синдрома висцеральной гипералгезии хорошо коррелировала с симптомами СРК, а баллонно-дилятационный тест оказался легко воспроизводимым и высокоспецифичным для СРК. В связи с этим, висцеральную гипералгезию принято считать биологическим маркером СРК, а баллонно-дилятационный тест специфичными (95%) и чувствительным (70%) методом диагностики заболевания и оценки действия лекарственных препаратов при их испытаниях у больных.
Условием формирования висцеральной гиперчувстительности взаимодействие так называемых сенсибилизирующих факторов, среди которых рассматриваются такие, как кишечная инфекция, в частности дизентерия, психосоциальный стресс, физическая травма так или иначе ассоциированная с абдоминальной болью.
У здорового человека энтеральная нервная система в основном самостоятельно, при минимальном участии симпатической и парасимпатической нервных систем, регулирует основные функции кишечника – не только двигательную активность, но и процессы абсорбции и секреции. При этом происходит афферентная стимуляция небольшого количества нейронов спинного мозга и рефлекторный регулирующий ответ воспринимается без боли.
Во время действия сенсибилизирующего фактора, любые отклонения функции кишечника вызывают активацию большого числа спинальных нейронов, вызывая синдром спинальной гипервозбудимости, связанный с активацией большого числа молекул оксида азота, и корригирующий рефлекторный ответ воспринимается как болезненный.
Некоторые лица имеют своеборазную длительную следовую память о боли, которая зависит от нейропластичности центральных отделов нервной системы и наличия следовых тонических кортикальных импульсов. При этом уже обычные, не чрезмерные отклонения, например расширение стенки киши небольшим количеством газа, вызывает аггравированный болевой ответ, такой же, как при воздействии стрессорного сенсибилизирующего фактора. Формируется синдром висцеральной гиперчувствительности. Таким образом, сенсибилизирующий фактор служит механизмом, настраивающим процесс восприятия боли у пациентов с СРК на сверхчувствительный лад.
Путь нейрональной передачи висцеральной боли у больных с СРК не повреждён. Процесс восприятия висцеральной боли находится под влиянием регулирующей активности центральных отделов головного мозга.
Различия в региональной активации коры головного мозга у больных с СРК по сравнению со здоровыми лицами изучались с помощью позитронной эмиссионной томографии, показавшей, что после ректального расширения у здоровых субъектов отмечалась активация передней части ободка перешейка коры. Эта зона лимбической системы связана с активными опиатными соединениями, что, возможно, в норме способствует снижению восприятия входящей висцеральной афферентации. У больных с СРК в ответ на проведение балонно-дилятационного теста активируется префронтальная зона коры головного мозга, которая не связана с опиатными соединениями. Предполагается, что при СРК нарушен процесс нисходящего подавления восприятия боли, т.е. имеется центральная антиноцицептивная дисфункция.
Клиническими проявлениями висцеральной гиперчувствительности являются симптомы гипералгезии и аллодинии.
Гипералгезия может проявляться в виде повышенной чувствительности к болевым стимулам и ощущением боли, вызванным неболевыми стимулами.
Аллодинией называется расстройство функции, вызываемое болевыми воздействиями. Такие симптомы СРК, как метеоризм, нарушение моторики, транзита и акта дефекации расцениваются как вторичные, вызванными синдромом боли.
Биопсихосоциальная модель СРК
(адаптировано по D.A. Drossman, F.H. Creed, K.W. Olden, J. Svedlund, B.B. Toner, W.E. Whitehead. Psychosocial aspects of the functional gastrointestinal disorders. Gut 1999; 4S(Suppl II): II25-30)
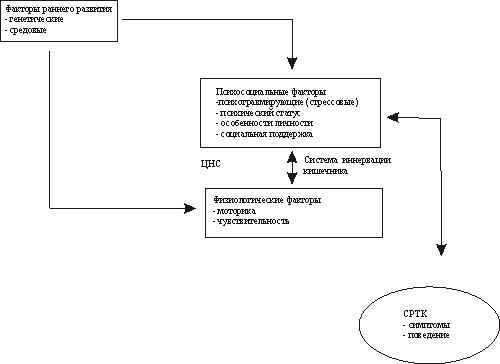
Клинические наблюдения о связи симптомов СРК со стрессорными воздействиями привели к необходимости изучения психопатологической компоненты СРК.
Данные многочисленных исследований подтверждают, что СРК представляет собой сложный психосоматический симптомокомплекс, в структуре которого интегрируются нарушения функций толстого кишечника и различные психопатологические образования. По оценкам различных исследователей, встречаемость психических расстройств при СРК достигает 70-90%. При этом гастроэнтерологические расстройства более чем в половине случаев манифестируют на фоне уже сформировавшейся психической патологии. С другой стороны, более 50% пациентов с СРК реагируют на стрессовые ситуации обострением как гастроэнтерологической, так и психопатологической симптоматики.
Известно, что наиболее тяжёлые формы течения СРК наблюдаются у лиц с психическими отклонениями, перенесших тяжёлые жизненные потрясения. По шкале тяжести воздействия, разработанной Drossman et al., из всех видов психосоциальных травмирующих ситуаций, такие как физические и сексуальные домогательства, наиболее достоверно коррелировали с симптомами СРК. Потеря родителей в раннем возрасте, развод родителей, также были существенно связаны с проявлениями СРК и их выраженностью.
СРК и невротические расстройства (органный невроз)
В части случаев психические нарушения ограничиваются невротическими - тревожными и соматоформными (алгическими, вегетативными) расстройствами. При этом СРК протекает более благоприятно, а клиническая динамика состояния пациентов подчиняется основным закономерностям течения так называемых органных неврозов, таких, например, как кардионевроз.
Особенности состояния таких пациентов состоят в том, что болевые ощущения, несмотря на их отчетливую привязанность к области органов пищеварения, как правило, не имеют четкой локализации. Абдоминалгии обнаруживают тенденцию к миграции, изменчивости областей иррадиации и интенсивности. Характер болей также отличается лабильностью: ощущения жжения сменяются тянущими, спастическими или колющими болями. При этом алгии сопровождаются ощущением вздутия живота, внезапными неоднократными позывами на дефекацию с последующим чувством неполноты опорожнения кишечника. Зачастую больные ретроспективно связывают возникновение симптомов с нарушением диеты, образа жизни, перемены места постоянного проживания, психотравмирующими обстоятельствами.
Патологические телесные ощущения в большинстве случаев не ограничиваются абдоминалгиями. Характерно присоединение головных болей по типу стягивающего обруча, либо кола, вбитого в голову, прокалывающих болей в области сердца. Часто отмечается конверсионная симптоматика - головокружения, неустойчивость и шаткость походки, периодически возникающие обморочные состояния, онемение рук и ног по типу истерических перчаток и носков.
Патологические телесные ощущения при рассматриваемом варианте СРК, как правило, сочетаются с тревожно-фобическими расстройствами. Имеют место эпизодические обострения болевых ощущений и расстройств стула в рамках панических приступов (эпизодические спонтанные или ситуационно обусловленные приступы страха с массивными вегетативными расстройствами). Симптоматика, как правило, возникает остро, в метро, общественном транспорте, реже - на улице, по ходу следования на работу. В ряде случаев присоединяются патологические страхи недержания кишечных газов или позывов на дефекацию в общественном месте, что сопровождается формированием охранительного поведения: отказ от поездок в общественном транспорте, ритуальные неоднократные посещения туалетов перед выходом на улицу до ощущения полного опорожнения кишечника, изучение мест расположения общественных уборных по маршруту следования.
Другой особенностью СРК, протекающего в рамках органного невроза, является чрезмерная фиксация пациентов на патологических процессах в ЖКТ. Неудовлетворенность в отрицательных результатах исследований, тревога по поводу своего здоровья приводят к попыткам самостоятельно, на основании ощущений и сведений, почерпнутых из популярной и специальной литературы, поставить себе диагноз и заняться самолечением.
В ряду характерных преморбидных особенностей больных с СРК, протекающих по типу органного невроза, следует отметить черты так называемой симптоматической лабильности с акцентуацией на функциях ЖКТ: возникающие на фоне нервного напряжения (экзамены в школе, ответственные мероприятия, проверки на производстве) кратковременные изменения частоты стула, ощущения сжатия, распирания, бурчания в области живота.
При сравнительно большой (до нескольких лет) длительности течения заболевания пациенты легко адаптируются к своим состояниям, обращаясь к врачу лишь после усиления симптоматики на фоне какого-либо психотравмирующего события, либо при появлении новых, не свойственных прежнему состоянию симптомов, таких как нехарактерные боли в животе, появление приступов одышки, сердцебиения. Даже в случаях стойкого избегающего поведения не наблюдается снижения работоспособности, профессионального стандарта - пациенты сохраняют социальную активность.
СРК и личностные расстройства (ипохондрическое развитие)
В ряде случаев хронификация симптомов СРК сопряжена патологической динамикой личностных черт, которая обозначается как ипохондрическое развитие. Преморбидные личностные особенности представлены чертами ригидности, скрупулезности, утрированной склонностью к порядку, сочетающимися с тенденциями к тревожным реакциям при вынужденных переменах в устоявшемся укладе жизни, застреванию на неприятностях.
Манифестация СРК, как и при органных неврозах, как правило, связана с психотравмирующей ситуацией. Однако после разрешения такой ситуации обратного развития симптомов не отмечается. Напротив, проявления СРК стойко сохраняются на протяжении многих лет и приобретают доминирующее значение в сознании пациента. Формируется сверхценный ипохондрический симптомокомплекс, включающий наряду с абдоминалгиями и периодическими нарушениями стула выраженные изменения в направленности интересов и всего строя жизни пациента.
Болевые ощущения отличаются четкостью и стойкостью локализации, неизменностью характера ощущений (как правило, режущие, давящие, тянущие боли), детальностью в описаниях. Типичны периодические обострения алгической симптоматики, связанные с психотравмирующими воздействиями. Пациенты фиксированы на болевых ощущениях, которые нередко сопровождаются фобиями (канцерофобия).
Фиксация на состоянии здоровья сопровождается тщательным штудированием соответствующей научно-популярной литературы, приверженностью к немедикаментозным методам лечения. По мере течения заболевания пациенты постепенно исключают из рациона все большее количество пищевых продуктов. Причем если на начальных этапах болезни подбор диеты осуществляется в соответствии с рекомендациями врачей, то с годами этот процесс становится все менее рациональным. Подбор диеты осуществляется преимущественно в соответствии с выраженностью абдоминалгий и телесного дискомфорта после приема тех или иных продуктов или основывается на отрывочных сведениях, почерпнутых из популярной литературы или от знакомых. При этом пациенты, как правило, отказываются изменять диету в соответствии с рекомендациями врачей, мотивируя это тем, что любое, даже незначительное отклонение от сложившегося стереотипа питания сопровождается резким усилением абдоминалгий, метеоризмом, ощущением вздутия живота, нарушениями стула. Подобная же избирательность наблюдается и в отношении лекарственных средств.
СРК и аффективные расстройства (соматизированная депрессия)
Сопряженность СРК с депрессивными расстройствами отмечается примерно в 2 раза чаще, чем с невротическими. Преобладают затяжные (более 2 лет) эндогенные депрессии - периодические депрессивные состояния, возникающие аутохтонно (вне непосредственной связи с психотравмирующими событиями), как правило, легкой и умеренной степени тяжести.
В ряду клинических признаков депрессии преобладают так называемые соматические симптомы депрессии, среди которых ведущее место занимают нарушения функций пищеварительной системы. При этом признаки нарушений функций ЖКТ, типичных для СРК - запоры, абдоминалгии, выступают в качестве общих симптомов депрессии и патологии системы пищеварения (СРК) наряду со снижением аппетита (депрессивная анорексия), ощущением неприятного привкуса или горечи во рту, сухостью слизистой ротовой полости. Также отмечаются значительное снижение массы тела и стойкие нарушения сна.
В отличие от пациентов с невротическими расстройствами у больных депрессией абдоминалгии характеризуются монотонностью и однотипностью проявлений и лишь в единичных случаях сопровождаются патологическими телесными ощущениями экстраабдоминальной локализации. Боли носят преимущественно тянущий или ноющий характер, лишь эпизодически отмечаются резкие спастические алгические ощущения. Пациенты отмечают тягостный, мучительный и изнуряющий характер болей. Абдоминалгии неизменны по локализации, сохраняются на протяжении всего периода бодрствования. Интенсивность болей меняется редко, преимущественно в соответствии с характерным для эндогенных депрессий суточным ритмом выраженности всей депрессивной симптоматики с утяжелением в утреннее или реже вечернее время.
Диагностика таких депрессивных состояний, обозначаемых как соматизированные депрессии, требует тщательного клинического обследования, так как основные симптомы эндогенной депрессии - собственно депрессивное настроение и содержательный симптомокомплекс депрессии (идеи малоценности, чувство вины, пессимистическая оценка собственного положения в окружающем мире) остаются как бы на втором плане. Квалификация депрессии должна основываться на отдельных, но наиболее значимых симптомах депрессии, включающих: признаки собственно депрессивного настроения (стойкая подавленность, угнетенность, чувство тоски), патологический суточный ритм, идеи самообвинения, суицидальные мысли, периодичность манифестации болезненной симптоматики, ремиттирующее течение.
СРК и шизофрения
Признаки СРК, сходные с нарушениями функций ЖКТ при органных неврозах и ипохондрическом развитии, могут наблюдаться у больных вялотекущей ипохондрической шизофренией. Однако в этих случаях клинические проявления СРК и сопутствующей психопатологической симптоматики приобретают ряд особенностей, определяющих диагностику состояния в рамках эндогенного заболевания.
В клинической картине доминируют аномальные телесные ощущения в области живота, тогда как изменения частоты и консистенции стула отчетливо выражены, как правило, только в периоде манифестации заболевания, а в дальнейшем выявляются лишь эпизодически. Тягостные ощущения в области живота утрачивают характер болей, отличаются необычностью и неопределенностью формулировок, используемых пациентами для их описания (чувство скручивания, переворачивания, сверления, перекатывания), приобретая характер сенестопатий.
Упорное стремление к обследованию в связи с опасениями злокачественного новообразования сочетается с настороженностью и недоверием к мнению врачей, высказывающих сомнение в наличии онкологического заболевания. Сообщение об отрицательных результатах обследования не приводит к облегчению состояния (как это свойственно больным с невротическими расстройствами), а, напротив, ведет к усугублению недоверия, а в некоторых случаях и к убежденности в том, что врачи целенаправленно скрывают факт тяжелого соматического заболевания. Настороженность в отношении возможной онкологической патологии сопровождается односторонней интерпретацией изменений самочувствия: запоры трактуются как признаки кишечной непроходимости, незначительное снижение массы тела - как проявление раковой кахексии.
Еще одной особенностью клинической картины СРК у больных шизофренией является нелепость и вычурность диетических схем и других средств, к которым прибегают пациенты для купирования тягостных ощущений в области толстого кишечника: сильное (до образования геморрагий) надавливание или удар кулаком в области проекции боли, длительное (до нескольких часов подряд) пребывание в ванне с прохладной водой и т.д.
По мере течения заболевания наряду с ипохондрической фиксацией на болезненных ощущениях и изменениях частоты стула выявляются отчетливые признаки типичных для шизофрении негативных изменений личности - аутизма и астенического дефекта. Связанная с эндогенным процессом аутизация проявляется постепенным сужением круга общения, утратой теплых чувств к близким, отказом от любых видов деятельности или интерперсональных контактов, не связанных с состоянием здоровья.
Нарастающие с годами признаки астенического дефекта определяют непреходящее ощущение слабости во всем теле, дряблости мышц, непереносимости интеллектуальных, эмоциональных и физических нагрузок: в ответ на любое напряжение отмечается резкое обострение болевых ощущений и нарушение частоты стула. При этом обращает на себя внимание несоответствие тяжести нагрузки степени и длительности обострения алгической симптоматики.
СРК, сопряженный с шизофренией, отличается наименее благоприятным исходом с выраженным снижением профессионального уровня и социальной дезадаптацией вплоть до полной утраты работоспособности и инвалидизации.
G.Engel предложил биопсихосоциальную модель, предполагающую, что социальные потрясения вносят вклад в клинические проявления заболевания.
Психосоциальные исследования показали, что СРК развивается не в результате нарушения кишечной моторики, а отражает расстройство регуляции между ЦНС и автономной энтеральной нервной системы. Патологический феномен поврежденной висцеральной чувствительности обеспечивает болезненное восприятие даже подпорогового гастроинтестинального регуляторного импульса, а кортикальные процессы регулируют восприятие симптомов либо непосредственно, либо через нисходящее влияние на спинной мозг.
При наличии генетической предрасположенности и воздействии сенсибилизирующего фактора у личности, развивающейся в определенной социальной среде, складывается психологический тип, у которого при низком уровне резистентности к стрессовым воздействиям и слабой социальной поддержке происходит сбой в регуляции функций желудочно-кишечного тракта, ломаются энтероцеребральные связи и формируется симптомокомплекс раздраженной кишки. Очень вероятно, что СРК является заболеванием не ЖКТ, а ЦНС или психической сферы.
Патофизиологическая модель СРК
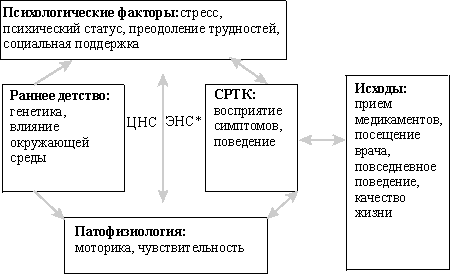
Клиническая картина
Диагностика синдрома строится исключительно на клинической оценке жалоб больного в их соответствии с критериями Мэннинга, Римскими критериями I и II.
Анамнез заболевания обеспечивает наиболее важную информацию для диагностики и классификации функциональных нарушений желудочно-кишечного тракта. При наличии синдрома раздраженной кишки только анамнез позволяет получить информацию, необходимую для постановки правильного диагноза, поскольку у таких пациентов не выявляется никаких изменений, ни при объективном обследовании, ни при лабораторных и инструментальных исследованиях.
В основе функциональных расстройств лежат нарушения физиологии (т. е. функций) органов и систем. Анатомические (т. е. структурные) нарушения при этом отсутствуют, за исключением тех случаев, когда хронические физиологические нарушения приводят к развитию вторичных анатомических изменений (возникновение геморроя или дивертикулов толстой кишки при хроническом синдроме раздраженной кишки). Врачи, как правило, хорошо знают диагностику и лечение различных анатомических нарушений, поскольку современный уровень рентгенологических и эндоскопических методов обследования не очень высок, а методы исследования физиологии органов желудочно-кишечного тракта развиты не столь хорошо. Таким образом, диагностика функциональных нарушений зависит прежде всего от клинического (субъективного) мышления врача, а не от данных лабораторных исследований (объективных данных).
Кроме того, функциональные расстройства желудочно-кишечного тракта являются хроническими, и время от времени происходит их обострение и стихание. При лечении функциональных расстройств основное внимание необходимо уделять избавлению пациента от неприятных симптомов. Поскольку симптомы функциональных расстройств желудочно-кишечного тракта имеют тенденцию к рецидивированию, а объективных критериев для постановки диагноза недостаточно, всякий раз, когда симптомы возобновляются, диагностика сводится в основном к опросу пациента. При этом нередко выполняется очень много ненужных диагностических исследований. По этим причинам врачи часто сомневаются в точности окончательного диагноза функциональных нарушений желудочно-кишечного тракта.
Абдоминальная боль является обязательным компонентом клинической картины СРК. Она имеет широкий спектр интенсивности – от лёгкого дискомфорта, терпимой ноющей боли до интенсивной постоянной схваткообразной боли и даже нестерпимой острой боли, имитирующей клиническую картину кишечной колики. Как правило, боль локализуется внизу живота, чаще в левой подвздошной области, но может отмечаться практически в любом отделе живота. Боль носит непрерывно рецидивирующий характер, причём периоды обострения чаще всего связаны с нарушением диеты, стрессовыми факторами, переутомлением и т.д. Для больных с СРК характерно появление боли сразу после еды. На фоне появления боли отмечается вздутие живота, метеоризм, усиление перистальтики кишечника, диарея или урежение стула. Боли стихают, как правило, после дефекации и отхождения газов и не беспокоят по ночам. Характерно, что при СРК болевой синдром редко приводит к значительной потере массы тела и развитию недостаточности питания.
Одной из наиболее частых жалоб является тяжёлое ощущение вздутия и распирания живота, увеличения его размеров, появление слышимого на расстоянии урчания и повышенного газоотделения. Эти симптомы, также, возникают сразу после еды одновременно с появлением болей.
К вспомогательным симптомам, помогающим диагностировать СРК и определять клинический вариант его течения относят симптомы нарушения транзита кишечного содержимого и самого акта дефекации.
Вспомогательные симптомы СРК и критерии классификации больных
| 1. Три и менее актов дефекации в неделю; 2. Три и более актов дефекации в день; 3. Твёрдый или овечий кал; 4. Неоформленный или водянистый стул; 5. Дополнительные усилия при дефекации; 6. Срочные акты дефекации; 7. Чувство неполного опорожнения кишечника; 8. Пассаж слизи с калом; 9. Чувство переполнения, вздутия живота, урчание. |
Критерии классификации больных:
- СРК с преимущественно диареей: один или более симптомов из группы 2,4 или 6. Отсутствие 1,3 или 5.
- СРК с преимущественно запорами: один или более симптомов из группы 1,3 или 5. Отсутствие 2,4 или 6.
Отличительным признаком СРК является многообразие клинических проявлений. Помимо нарушений, свойственных СРК, у таких пациентов часто возникают жалобы на головные боли (по типу мигрени), ощущение кома при глотании, чувство неудовлетворенности вдохом, невозможность спать на левом боку, вазоспастические реакции, разнообразные нарушения мочеиспускания (в рамках синдрома раздраженного мочевого пузыря), сна. У 30 - 40% больных наблюдается сочетание клинической картины СРК с симптомами функциональной диспепсии (ощущением тяжести и переполнения в подложечной области после еды, тошнотой, отрыжкой, изжогой), причем в ряде случаев эти симптомы могут становиться ведущими, оттесняя на задний план клинические проявления СРК. Это дало основание некоторым авторам рассматривать СРК и функциональную диспепсию в рамках одного и того же заболевания, патогенетически связанного с нарушениями моторики всего желудочно-кишечного тракта.
Симптомы СРК
| Основные - Боль в животе; - Диарея; - Запоры; - Метеоризм; - Выделение слизи; - Ощущение неполного опорожнения; |
Ассоциированные симптомы - Боль, облегчающаяся после акта дефекации; - Учащение стула на фоне приступа боли; - Урежение стула на фоне приступа боли. |
| Другие симптомы: |
|
| Желудочно-кишечные - Изога; - Диспепсия; - Тошнота; - Быстрое насыщение; - Отрыжка. |
Внекишечные - Учащённое мочеиспускание; - Дизурия, никтурия; - Дисменорея; - Утомляемость; - Головные боли; - Боли в спине. |
Больных с СРК отличает обилие сочетанной и сопутствующей внекишечной симптоматики, а также определённые личностные особенности, что помогает уже при первом контакте с пациентом заподозрить у них СРК.
Все многообразные желудочно-кишечные и внекишечные жалобы можно разделить на 3 группы:
1. 50% больных имеют негастроэнтерологические симптомы, чаще вегетативные и неврологические нарушения – головную боль, боли в поясничной области, мигрень, чувство кома в горле, кардиалгию, похолодание конечностей, бессонницу, частое мочеиспускание, никтурию и другие виды дизурии, дисмнорею, импотенцию, утомляемость и т.п.
2. 87% пациентов отмечают симптомы сочетанной патологии ЖКТ – чувство тяжести в эпигастрии, тошноту, рвоту, отрыжку, изжогу, тяжесть и боли в правом подреберье, горечь во рту и др., которые чаще всего бывают обусловлены сочетанной функциональной патологией пищеварительного тракта – неязвенной диспепсией, билиарной диспепсией, дискинезией пищевода и т.п.
3. у 15-30% больных, чаще из группы «пациентов» с СРК, наблюдается яркая симптоматика психоневрологических расстройств: депрессия, тревожный синдром, фобия, истерия, панические атаки, ипохондрия, синдром соматизации и др.
Характерными признаками СРК являются также длительный (в течение многих лет) анамнез заболевания, изменчивый характер жалоб, четкая связь периодов ухудшения самочувствия с нервно-психическими факторами. Важным дифференциально-диагностическим отличием служит отсутствие каких-либо клинических симптомов в ночное время.
Не случайно, одним из первых вопросов, которые зарубежные гастроэнтерологи рекомендуют задавать больным с синдромом диареи значится вопрос о том, бывает ли диарея ночью. СРК является, по-видимому, единственным из подобных заболеваний, при котором жидкий стул в ночное время отсутствует.
При обследовании больных с СРК обращает на себя внимание несоответствие между многообразием жалоб и хорошим общим состоянием больных, их нередко цветущим видом. Самое тщательное внимание необходимо обращать на наличие или отсутствие так называемых «симптомов тревоги» (примеси крови в кале, лихорадки, анемии, немотивированного похудания, повышения СОЭ и др.), обнаружение которых заставляет думать о серьезном органическом заболевании.
В случае исключения у больного с предполагаемым СРК других заболеваний кишечника диагноз может быть подтвержден или установлен даже у некоторых больных с положительными тревожными симптомами. Так, СРК, безусловно, может быть и у лиц старше 50 лет, но требуется обязательное инструментальное обследование с целью исключения ишемического поражения кишечника, эндокринных заболеваний и т.д. Кроме того, у больных старших возрастных групп следует учитывать продолжительность болезни. СРК может продолжаться много лет, но в отличие от других болезней симптомы раздражимого кишечника с годами не прогрессируют.
Если выяснится, что анемия и появление крови в кале связаны с геморроем, то диагноз СРК у подобного больного также вполне возможен, но только после исключения других возможных причин ректальных кровотечений и анемии.
Следовательно, наличие симптомов «тревоги» ни в коей мере не исключает у больного возможности СРК. Соблюдение клинических критериев и необходимых требований позволяет значительно улучшить качество диагностики СРК. Этот диагноз устанавливается тем реже, чем выше уровни эрудиции врача и возможностей для исследования кишечника. Например, под маской СРК могут скрываться мало известные паразитарные, инфекционные болезни, пищевые непереносимости, эндокринопатии и многие другие заболевания внутренних органов.
Клиническая картина при различных формах
С преобладанием абдоминальных болей и метеоризма
В тех случаях, когда в клинической картине СРК преобладает вариант заболевания, протекающий с болями и метеоризмом, болевые ощущения носят обычно схваткообразный характер и сопровождаются чувством тяжести в животе. Боли, как правило, усиливаются перед актом дефекации и уменьшаются после опорожнения кишечника. Нередко появление болей провоцируется и приемом пищи.
С преобладанием запоров
Клинический вариант СРК с преобладанием запоров может иметь различные проявления. У некоторых больных длительное (в течение нескольких дней) отсутствие дефекации сменяется так называемыми запорными поносами с последующей повторной задержкой стула. У других пациентов акт дефекации бывает достаточно регулярным, однако, сопровождается чувством неполного опорожнения кишечника, и стул при этом напоминает овечий кал или принимает лентовидную форму (стул в виде карандаша). У многих пациентов длительная и систематическая задержка стула вызывает тягостное общее состояние, в связи с чем они начинают злоупотреблять слабительными препаратами. Данная форма требует проведения дифференциальной диагностики с другими заболеваниями, приводящими к запорам.
 Запоры представляют серьезную медико-социальную проблему во всех странах мира прежде всего из-за их широкой распространенности, снижения социальной активности и качества жизни больных. Согласно статистическим данным ими страдает от 30 до 50% взрослого населения.
Запоры представляют серьезную медико-социальную проблему во всех странах мира прежде всего из-за их широкой распространенности, снижения социальной активности и качества жизни больных. Согласно статистическим данным ими страдает от 30 до 50% взрослого населения.
Условно запоры подразделяют на острые, возникшие менее 3 мес назад, и хронические, продолжающиеся более длительно. Они могут быть первичными — идиопатическими или вторичными, являясь проявлением или симптомом основного заболевания. Под термином запор понимают стойкое или интермиттирующее нарушение функции толстой кишки с урежением частоты стула менее 3 раз в неделю и с вынужденным натуживанием, занимающим более 25% времени дефекации. Запоры полиэтиологичны. Как правило, у каждого конкретного больного удается обнаружить не одну, а несколько причин их возникновения и, следовательно, гипотетически предположить различные механизмы патогенеза. В конечном итоге имеет место либо нарушение кишечного транзита, либо эвакуации. Расстройства могут быть комбинированными.
Запоры, обусловленные нарушением транзита
Представим схематично развитие запоров, обусловленных нарушением транзита. Этот параметр функциональной активности толстой кишки является наиболее чувствительным и динамичным, реагирующим на любые изменения внутренней и внешней среды организма. Исследования с помощью контрастных маркеров и радиоактивных изотопов констатируют наличие гиперсегментации, ретроградных движений кишечного содержимого при редкости или отсутствии пропульсивных сокращений. Ими установлено в качестве верхней границы нормы общего времени транзита 60 ч или задержку не более 20% маркеров в течение 5 дней. При запорах общее время кишечного транзита существенно возрастает, но может оставаться и в пределах нормы, когда колостаз в одних сегментах компенсируется ускоренным продвижением в других. Прямая оценка кишечного транзита дает несомненно больше информации о деятельности кишки в сравнении с измерением внутрипросветного давления или миоэлектрической активности кишечной стенки. Результаты этих исследований сложны в интерпретации, не всегда коррелируют с клинико-рентгенологическими и сцинтиграфическими данными. Тем не менее к характеристике двигательно-эвакуаторных нарушений при запорах следует добавить часто встречающееся уменьшение продолжительности и средней амплитуды волн давления в дистальном отделе толстой кишки, появление там же зоны комплексной волновой активности, измененную реакцию на пищевые раздражители и слабительные, преобладание периодов медленных волн и их нерегулярность.
Наиболее частой причиной нарушений кишечного транзита является нерациональное питание. Неадекватные приемы пищи, голодание, дефицит неферментируемых растительных полисахаридов приводят к уменьшению массы фекалий и их уплотнению. Объем кишечного содержимого снижается за счет неабсорбируемых остатков и численности фекальной микрофлоры, составляющей почти половину плотного содержимого кала. Уменьшение жидкости с 70% до 30—40% усугубляет ситуацию. Мелкий и твердый кал перемещается благодаря чрезмерным усилиям, аритмично, или его продвижение полностью прекращается.
В этой связи становится понятным и роль водно-электролитных нарушений. Вне зависимости от причин запоры инициируются или реализуются посредством нейро-эндокринного аппарата. Нарушения регуляции на любом уровне могут обусловить их возникновение. Это может быть депрессия или иные психические расстройства, повреждение ЦНС, поясничного и крестцового отделов спинного мозга, тазовых парасимпатических нервов. Запоры являются спутниками многих эндокринных заболеваний, таких как гипотиреоз или сахарный диабет. Они наблюдаются при заболеваниях паращитовидных желез, у женщин с избыточной массой тела и низким уровнем эстрогенов. Обнаружена целая группа пептидов, регулирующих моторику толстой кишки. Часть из них может действовать как классические гормоны, другие — как местные химические агенты или нейротрансмиттеры. Сюда могут быть отнесены: энтероглюкагон, нейротензин, ВИП, соматостатин и др. Многочисленные лекарственные препараты могут ингибировать сократительную способность толстой кишки. Это опиаты; антихолинергические, гипотензивные и противосудорожные препараты, трициклические антидепрессанты, антагонисты кальциевых каналов, антациды, железо, кальций, барий, тяжелые металлы (мышьяк, ртуть, свинец). Запоры, часто сопутствующие заболеваниям верхних отделов пищеварительного тракта, могут объясняться рефлекторными влияниями, пищевыми факторами или медикаментами.
К собственно кишечным причинам нарушений транзита относят обструкцию, пороки и аномалии развития, повреждение структур кишечных нервных сплетений и гладких мышц. Несоответствие объема кишечного содержимого емкости толстой кишки может иметь место при мегаректуме, долихоколоне или долихосигме. К запорам ведет и механическое препятствие: опухоль, воспалительные или рубцовые стриктуры, а вне кишки — спайки. Анатомические аномалии сплетений обнаруживаются при болезни Гиршпрунга и Чагаса, идиопатическом мегаколоне. Структурные нарушения в клетках гладкой мускулатуры наблюдаются при висцеральной миопатии или системном склерозе. Даже весьма беглый перечень этиологических факторов запоров свидетельствует о необычайной сложности механизмов их развития, взаимопереплетении патогенетических звеньев. К этому следует еще добавить и ряд специфических причин, нарушающих сам акт дефекации.
Запоры, обусловленные нарушением эвакуации
Этот раздел, касающийся эвакуаторных расстройств, обычно мало знаком интернистам и гастроэнтерологам, хотя именно этим расстройствам принадлежит ведущая роль в генезе рефрактерных запоров. В нормальных условиях кал, попадая в прямую кишку, стимулирует нервные рецепторы, инициируя этим начало акта дефекации. Растяжение прямой кишки вызывает вначале временное, а затем устойчивое расслабление внутреннего сфинктера заднего прохода, что совпадает с возникновением позыва. При соответствующих условиях акт дефекации совершается произвольно и полностью в соответствующей позе при напряжении диафрагмы и мышц живота и одновременно расслаблении поперечнополосатых мышц тазового дна. Релаксация лонно-прямокишечной мышцы устраняет последнее препятствие, расширяя аноректальный угол. Расстройства механизма эвакуации могут наблюдаться вследствие снижения чувствительности, уменьшения способности к релаксации гладких и поперечнополосатых мышц, слабости тазового дна, обструкции, невозможности повышения внутрибрюшного давления. Снижение чувствительности регистрируется при появлении ощущения растяжения на введение баллона объемом 50 мл и более, а также неотложных позывов, возникающих при объеме баллона более 140 мл. Как известно, релаксация внутреннего сфинктера в ответ на растяжение является непроизвольным миэнтерическим рефлексом. Этот рефлекс отсутствует при аганглиозе прямой кишки, что является важным диагностическим тестом. Однако остаточное давление внутреннего сфинктера у больных запорами может повышаться и без утраты рефлекса в результате генерализованного гипертонуса толстой кишки. Неспособность вытолкнуть баллон объемом 50 мл демонстрируют больные с инертной прямой кишкой и парадоксальным сокращением лонно-прямокишечной мышцы. Этот синдром имеет и другие названия: анизм и синдром спазма мышц тазового дна. Так, для выведения плотного кала через относительно узкий заднепроходный канал необходимо, чтобы тонус анального отверстия постоянно активизировался мышцами тазового дна. К сожалению, часто остаются недиагностированными обструкция прямой кишки или затруднения выхода кала, обусловленные ректоцеле выраженной степени или внутренней инвагинацией прямой кишки. Распознавание этих расстройств – обязательное условие дифференцированного подхода к терапии.
Тактика обследования пациента с запором
При первичном обращении пациента к врачу следует уточнить давность запоров. Острые запоры часто бывают «ситуационными». Например, запоры у туристов, при употреблении определенных продуктов питания, лекарств или обусловленные эмоциональными факторами. Они могут быть связаны с обострением хронических заболеваний верхних отделов пищеварительного тракта (язвенная болезнь) или аноректальной области (тромбоз геморроидальных узлов, анальная трещина). Тщательно собранный анамнез позволяет врачу ориентироваться в необходимых диагностических исследованиях. Безусловно, следует осмотреть больного, провести пальцевое исследование анального канала и ампулы прямой кишки, выполнить ректороманоскопию, а также рентгенологическое исследование толстой кишки с барием. При хронических запорах следует сделать акцент на анализе возможных сопутствующих нейроэндокринных расстройств, психических заболеваний, системных заболеваний соединительной ткани, патологии обмена веществ. Нужно уточнить, принимает ли больной лекарственные препараты и какие. Например, при сахарном диабете в результате висцеральной нейропатии запоры имеют место у 60% больных, а при феохромоцитоме они встречаются не чаще чем у 15%. Сульфат бария может привести к запору у лиц, предрасположенных к ним, уже после однократного приема, а антидепрессанты только при длительном применении. Если у больного отмечается ухудшение в состоянии с нарастанием запоров, потеря массы тела, анемия, необходимо прежде всего исключить опухолевое поражение толстой кишки или других внутренних органов. Диагностическая программа дополняется колоноскопией с прицельной биопсией и ультразвуковым исследованием органов брюшной полости и малого таза.
Вдумчивый сбор анамнеза может оказать неоценимую помощь в дифференциации запоров с нарушениями транзита и эвакуации. В пользу первого будут свидетельствовать урежение дефекаций и метеоризм. Расстройства акта дефекаций можно предположить при появлении ощущения препятствия или неполного опорожнения прямой кишки, необходимости ручного пособия. Эти предположения потребуют соответствующего подтверждения. Так как в подавляющем большинстве больные с запорами впервые обращаются к врачам общей практики и гастроэнтерологам, нет необходимости всем пациентам осуществлять физиологические исследования и изучение общего времени транзита. Это долгий, трудоемкий и дорогой процесс, требующий соответствующей квалификации и участия различных специалистов. Вполне достаточно в ходе первого диагностического этапа исключить опухолевую и воспалительную природу заболевания, своевременно выявить эндокринную патологию и психические недуги, определить мегаколон и мегаректум. Эти заболевания требуют принципиально иного лечения и могут быть диагностированы при осмотре, проведении колоно- или ирригоскопии. После их исключения больным должна быть предложена стандартная терапия, включающая пищевые волокна, регуляторы моторики, стимуляцию позывов на дефекацию с помощью микроклизм. Положительный ответ на лечение позволяет прекратить диагностику и составить программу поддерживающей терапии. Серьезному, целенаправленному обследованию подлежат больные с рефрактерными запорами. Критерием неэффективности лечения будет не возвращение симптомов заболевания после отмены терапии, а отсутствие положительной динамики на пробное применение пищевых волокон. Согласно данным литературы до 65% больных с рефрактерным запором имеют расстройства дефекации изолированно или в сочетании с нарушением транзита и только треть больных страдает от чистого колостаза. Во всех этих случаях потребуется исследование транзита, сфинктерометрия, электромиография. Резистентные запоры вынуждают в части случаев прибегнуть к хирургическому лечению, в других — к нестандартной терапии с рациональным подбором медикаментов, слабительных, адаптивного биоуправления, стимуляции.
С преобладанием диареи
У больных, у которых в клинической картине СРК на передний план выходит диарея , жидкий стул (обычно 2 - 4 раза в день), светлого цвета, иногда с примесью слизи и остатков непереваренной пищи, наблюдается преимущественно утром, после завтрака. При этом пациенты в ряде случаев отмечают императивные позывы на дефекацию. В течение остального времени суток они могут чувствовать себя хорошо и не предъявлять никаких жалоб (за исключением метеоризма).
Патогенетические механизмы диарей
 Периодическая диарея является одним из наиболее постоянных симптомов хронических заболеваний кишечника. Этим термином обозначают увеличение частоты стула (более 3 раз в сутки) с выделением большего количества и более жидкой консистенции фекалий по сравнению с обычным для данного индивидуума опорожнением кишечника. Диарея считается хронической, если продолжительность ее составляет более 30 дней. Патогенетические механизмы возникновения и развития хронических диарей имеют много общего. В итоге любая диарея является клиническим проявлением нарушения транспорта воды и электролитов в пищеварительном тракте. Подобные нарушения возникают вследствие расстройства пищеварения, всасывания и секреции. При этом тонкую и толстую кишку необходимо рассматривать как единую физиологическую единицу.
Периодическая диарея является одним из наиболее постоянных симптомов хронических заболеваний кишечника. Этим термином обозначают увеличение частоты стула (более 3 раз в сутки) с выделением большего количества и более жидкой консистенции фекалий по сравнению с обычным для данного индивидуума опорожнением кишечника. Диарея считается хронической, если продолжительность ее составляет более 30 дней. Патогенетические механизмы возникновения и развития хронических диарей имеют много общего. В итоге любая диарея является клиническим проявлением нарушения транспорта воды и электролитов в пищеварительном тракте. Подобные нарушения возникают вследствие расстройства пищеварения, всасывания и секреции. При этом тонкую и толстую кишку необходимо рассматривать как единую физиологическую единицу.
Механизмы нарушения всасывания воды и электролитов разнообразны. Выделяют четыре механизма в патогенезе диареи: кишечную гиперсекрецию, повышение осмотического давления в полости кишечника, нарушение транзита кишечного содержимого и кишечную гиперэкссудацию.
Кишечная гиперсекреция обусловлена нарушением электролитного транспорта в кишечнике. В тонкой и толстой кишке вода и электролиты всасываются и секретируются эпителиальными клетками. Соотношение абсорбции и секреции регулируются нейроэндокринными медиаторами, гормонами, высвобождающимися в организме или местно в кишке.
Основные причины гиперсекреции или секреторной диареи:
1) бактериальные экзотоксины (энтеротокины);
2) заселение тонкой кишки микроорганизмами и связанное с этим накопление деконъюгированных и дегидроксилированных желчных кислот, гидроксилированных жирных кислот, бактериальных энтеротоксинов;
3) желчные кислоты;
4) жирные кислоты с длинной углеродной цепью;
5) желудочно-кишечные гормоны (секретин, вазоактивный кишечный пептид и др.);
6) простагландины;
7) серотонин;
8) кальцитонин;
9) слабительные, содержащие антрогликозиды (листья сенны, кора крушины и пр.), касторовое масло.
Наиболее типичным примером секреторной диареи является холера. Подобно холерному токсину все перечисленные вещества приводят к стимуляции секреторного процесса через передаточный медиатор с образованием циклической АМФ. В результате увеличивается объем секретируемой воды и электролитов.
Свойством снижать всасывание и стимулировать секрецию натрия и хлора обладает и свободный внутриклеточный кальций. Повышение внутриклеточного кальция происходит при открытии кальциевых каналов под влиянием нейрогуморальных воздействий. В результате повышается проницаемость базальной мембраны для кальция и возникает гиперсекреция. Поэтому блокаторы кальциевых каналов обладают антидиарейным эффектом.
Секреторная диарея характеризуется водным стулом, полифекалией, стеатореей за счет жирных кислот с длинной углеродной цепью, высокими потерями натрия, калия, хлора с калом, метаболическим ацидозом, высоким рН фекалий.
Увеличение осмотического давления в полости кишечника наблюдается в следующих случаях: 1) нарушение переваривания и всасывания углеводов (чаще всего лактазная недостаточность); 2) синдром нарушенного всасывания; 3) повышенное поступление в кишечник осмотически активных веществ (солевых слабительных, сорбитола и др.). Всасывание углеводов зависит от наличия дисахаридаз в щеточной кайме ворсинок тонкой кишки. Дефицит одного энзима или более приводит к осмотической задержке воды неабсорбированными дисахаридами в просвете кишки. При синдроме нарушенного всасывания повышение осмолярности является следствием нарушения пищеварительно-транспортного конвейера и накопления в кишечном содержимом гидролизованных нутриентов. Поскольку слизистая оболочка тонкой кишки свободно проницаема для воды и электролитов, устанавливается осмотическое равновесие между содержимым тонкой кишки и плазмой. Подобный механизм диареи характерен для больных с органическими поражениями тонкой кишки, например глютеновой энтеропатией, а также с заболеваниями поджелудочной железы (хронический панкреатит, рак поджелудочной железы).
Осмотическая диарея характеризуется жидким стулом, полифекалией, высокой осмолярностью химуса и фекалий, возрастанием фекальной концентрации короткоцепочечных жирных кислот и молочной кислоты, незначительными фекальными потерями электролитов, низким значением рН кала.
Ускорение транзита кишечного содержимого возникает при: 1) гормональной и фармакологической стимуляции транзита (серотонин, простагландины, секретин, панкреозимин, гастрин); 2) неврогенной стимуляции транзита: ускорении эвакуаторной активности кишечника, увеличении внутрикишечного давления.
Кишечная гиперэкссудация имеет место при воспалительных изменениях слизистой оболочки толстой кишки (язвенный колит, болезнь Крона толстой кишки).
Наиболее общим механизмом в патогенезе диарей при всех заболеваниях тонкой кишки является гиперсекреция. Важные факторы ее возникновения – бактериальное обсеменение тонкой кишки и связанные с жизнедеятельностью микроорганизмов биохимические процессы в кишечнике.
Значение бактериальной пролиферации в тонкой кишке в патогенезе хронической диареи
Тонкая кишка, особенно ее проксимальные отделы, бедна микроорганизмами. Концентрация их в тонкокишечном содержимом не превышает 104 мл. Чаще всего встречаются грамположительные стафилококки, молочно-кислые палочки, бифидобактерии, грибы.
Решающее значение в развитии бактериального роста в тонкой кишке имеют анатомические и двигательные расстройства, возникающие при синдроме застойной петли: при стриктурах кишечника, дивертикулах тонкой кишки, хирургической слепой петле, различного рода фистулах (межкишечных, желудочно-кишечных); склеродермии и других патологических состояниях, сопровождающихся кишечным стазом.
Наиболее постоянно и в выраженной степени бактериальное обсеменение тонкой кишки обнаруживается при синдроме слепой петли, характеризующемся сочетанием диареи, стеатореи, нарушения всасывания витамина В12 и развитием анаэробного типа толстокишечной флоры в проксимальных отделах тонкой кишки.
Механизм развития диареи при данном синдроме достаточно подробно изучен. По данным морфологических и функциональных исследований, у больных с интестинальным стазом основной причиной хронической диареи при бактериальном обсеменении тонкой кишки является повреждение щеточной каймы и снижение ее энзиматической активности.
Фактором, повреждающим слизистую оболочку, являются свободные желчные кислоты, образующиеся в результате усиления процессов деконъюгации в проксимальных отделах тонкой кишки под влиянием кишечных бактерий, главным образом бактероидов. При этом концентрация конъюгированных желчных кислот, участвующих во всасывании липидов, значительно снижается.
Неабсорбированные в тонкой кишке жирные кислоты с длинной углеродной цепью в толстой кишке вызывают гиперсекрецию воды и натрия. В патогенезе хронической диареи при синдроме застойной петли наряду с нарушением превращения желчных кислот выделяют ряд других факторов. Под влиянием ферментов, выделяемых бактериями, образуются спирты, летучие жирные кислоты, продукты окисления эндогенных спиртов – ацетальдегид и ацетат, достигающие высокой концентрации в крови и просвете тонкой кишки. Указанные вещества могут приводить к дисфункции энтероцита.
Механизмы диарей при различных заболеваниях кишечника
| Преобладающий тип диареи |
Заболевание |
| Гиперсекреция воды, электролитов |
Кишечные инфекции, терминальный илеит, синдром короткой тонкой кишки, постхолецистэктомическая диарея |
| Гиперосмолярность |
Глютеновая энтеропатия, болезнь Уипла, лимфома кишечника, общая вариабельная гипогаммаглобулинемия, первичная лимфангиоэктазия, лактазная недостаточность |
| Гиперэкссудация |
Неспецифический язвенный колит, болезнь Крона толстой кишки |
| Повышенная скорость транзита по кишечнику |
Синдром раздраженного кишечника, функциональная диарея, эндокринные дискинезии |
Значение нарушения метаболизма желчных кислот в патогенезе хронической диареи
В проксимальных отделах тонкой кишки желчные кислоты, экскретируемые печенью, выполняют свою основную физиологическую функцию – участвуют в переваривании и всасывании липидов. В дистальных отделах тонкой кишки происходят превращения самих желчных кислот: деконъюгация, дегидроксилирование и их реабсорбция.
Основное физиологическое место всасывания желчных кислот – терминальный отдел подвздошной кишки, где имеется специфическая активная транспортная система. Таким образом осуществляется постоянный кругооборот желчных кислот. Расстройства энтерогепатической циркуляции желчных кислот наиболее отчетливо проявляются при резекции подвздошной кишки или наличии воспалительного процесса в ней. У здорового человека 95% желчных кислот реабсорбируются за каждый кругооборот и только 5% теряется с калом. При резекции подвздошной кишки фекальные потери желчных кислот значительно возрастают. Желчные кислоты в толстой кишке ингибируют всасывание и усиливают секрецию воды и электролитов, что и обусловливает секреторную (холагенную) диарею.
При частичной резекции подвздошной кишки (менее 100 см) нарушение абсорбции желчных кислот приводит к так называемой желчной диарее. При более обширных (более 100 см) резекциях подвздошной кишки развивается абсолютная недостаточность желчных кислот вследствие прерванной энтерогепатической циркуляции, что является причиной стеатореи – «жирно-кислотная диарея».
При болезни Крона подвздошной кишки диарея развивается в результате мальабсорбции желчных кислот вследствие воспалительных изменений слизистой оболочки. При хирургическом лечении – как следствие резекции подвздошной кишки.
При всех хронических, органических заболеваниях тонкой кишки диарея характеризуется полифекалией и стеатореей. Типичным призаком является ночная диарея.
Ускорение транзита кишечного содержимого
Повышение скорости транзита по кишечнику чаще всего наблюдается при функциональных диареях и характеризуется частым необильным стулом, иногда с примесью слизи, преимущественно в утренние часы или после приема пищи. Нередко при этой форме диареи отмечаются схваткообразные боли в животе перед стулом, облегчающиеся после него.
Гиперэкссудация
Экссудативная диарея встречается при воспалительных заболевниях толстой кишки. Она характеризуется частым кровянистым стулом, умеренного объема. Кровянистые выделения нередко перемешаны со слизью в виде плевка. Отмечаются возрастание фекальной концентрации натрия и хлора, молочной кислоты, уменьшение фекальных потерь калия, низкий уровень рН кала.
Диарея при органических заболеваниях тонкой кишки часто обусловлена одновременно несколькими механизмами: гиперсекрецией, повышением осмотического давления в полости тонкой кишки, ускорением транзита. Однако при различных заболеваниях преобладающим является один из этих механизмов.
Стратегия постановки диагноза СРК
Диагностика СРК базируется на характерной клинической картине заболевания. В 80% случаев у молодых пациентов, до 40 лет, СРК с уверенностью может быть диагностирован только на основании правильно проведённого расспроса больного, подробного сбора жалоб и анамнеза. Проведение всем пациентам таких диагностических исследований, как ирригоскопия, колоноскопия, компьютерная томография, безусловно, позволило бы с большей уверенностью исключать тяжёлые органические заболевания, но часто требует госпитализации, а следовательно, длительного времени, больших финансовых затрат и может усилить тревожно-мнительный синдром и без того характерный для данного контингента пациентов.
Данные физического исследования у больных с СРК, как правило, бывают малоинформативны. Больные проявляют симптомы тревоги, имеют холодные и влажные руки. Пальпация может определить лёгкую диффузную болезненность по всему животу, умеренно спазмированные петли кишечника. Выявление увеличения размеров печени, селезёнки, лимфатических узлов и наличие скрытой крови в кале не совместимы с диагнозом СРК.
Сигмоскопия выполняется большинству больных с подозрением на СРК. У больных с запорами исследование позволяет исключить обструктивные поражения, а у пациентов с диареей – исключить воспалительные заболевания кишечника и другую патологию, сопровождающуюся изменениями слизистой кишки. У пациентов с диареей с нормальной картиной слизистой, проивзольно взятая биопсия может помощь исключить микроскопические формы колитов (эозинофильный, лимфоцитарный или коллагеновый) и амилоидоз. При впервые появившейся симптоматике СРК у пациентов старше 50-60 лет необходима оценка слизистой толстой кишки на всём протяжении при проведении полной колоноскопии или ирригоскопии для исключения возможности колоректального рака.
Принята определённая стратегия постановки диагноза СРК. Весь процесс диагностики принято разделять на VI основных этапов:
На I этапе ставится диагноз СРК только как «предварительный» или «направляющий», например, при госпитализации больного в стационар для дальнейшего исследования и исключения органических симптомов или при направлении больного на то или иное исследование.
На II этапе выделяется доминирующий симптом и соответственно клиническая форма заболевания, что определяет выбор первичного курса лечения и набор дополнительных диагностических тестов, которые следует провести больному при неэффективности первичного курса лечения.
На III этапе целенаправленно исключаются симптомы «тревоги» и проводится дифференциальный диагноз.
На IV этапе завершается скрининг органического заболевания при проведении оптимума диагностических тестов, который включает клинический анализ крови, копрограмму, анализы кала на яйца глист и цисты лямблий, ЭГДС, УЗИ, а после 50 лет сигмо- или колоноскопию и/или ирригоскопию. Кроме того, считается целесообразным при обострении болевой формы СРК и выраженном метеоризме сделать обзорный снимок органов брюшной полости для исключения механической обструкции кишечника, а при диарейной форме – провести, по возможности, тест толерантности к лактозе либо лактозный дыхательный тест, либо назначить больному диету с исключением молока и молочных продуктов.
На V этапе больному назначают первичный курс лечения продолжительностью не менее 6 нед., по результатам которого возвращаются к пересмотру диагноза. При эффективности лечения, на VI этапе выставляется окончательный диагноз СРК, при неэффективности – проводятся дополнительные диагностические тесты для уточнения диагноза. Объем такого дополнительного обследования определяется индивидуально для каждого пациента, исходя из доминирующего симптома заболевания, особенностей его клинического течения, возраста больного, возможностей лечебного учреждения.
Так, при болевой форме СРК диагностическую ценность могут иметь такие исследования, как серийная энтерография, фармакологический тест с амитриптилином, гастроинтестинальная манометрия, баллонно-дилатационный тест; при диарейной форме – лактозный дыхательный тест либо лактозотолерантный тест, аспирация содержимого тощей кишки для исследования бактериальной флоры, баллонно-дилатационный тест, радиоизотопное исследование транзита кишечного содержимого с 75Se и холестирамином. При запорах – исследование транзита кишечного содержимого, манометрия области анальных сфинктров, баллонно-дилатационный тест, измерение ректоанального угла, дефекография и др.
Отсутствие эффекта от лечения или наличие симптомов «тревоги» являются основанием для применения всего комплекса стандартов диагностики, применяемых в ЦНИИ гастроэнтерологии, и дальнейшей дифференциальной диагностики.
Обязательные лабораторные исследования
Однократно:
- общий анализ крови,
- общий анализ мочи,
- кoпpoгpaмма,
- кал на дисбактериоз,
- бактериологический анализ кала,
- анализ кала на скрытую кровь,
- общий билирубин крови, АсАТ, АлАТ, ЩФ, ГГТП,
- иммунологическое исследование биологических проб пациентов методом реакции коагглютинации на антигены кишечных инфекций,
- исследование сыворотки крови методом реакции непрямой гемагглютинации на титры антител к кишечным инфекциям,
- исследование иммуноглобулинов сыворотки крови,
- исследование гормонов щитовидной железы,
- исследование интестинальных гормонов в сыворотке крови (ВИИ, гастрин) при тяжелой диарее.
Обязательные инструментальные исследования
- Ректороманоскопия.
- Ирригоскопия.
- Эзофагогастродуоденоскопия с биопсией слизистой оболочки дистального отдела двенадцатиперстной кишки.
- Рентгенологическое исследование желудка и тонкой кишки.
- Колонофиброскопия с ретроградной илеоскопией и биопсией слизистой оболочки толстой кишки.
- УЗИ органов брюшной полости и петель кишечника.
- Дыхательный водородный тест с нагрузкой лактозой.
- Желудочная рН-метрия.
- Исследование скорости транзита с помощью рентгеноконтрастных маркеров.
- Допплерография сосудов брюшной полости (по показаниям).
- Сфинктероманометрия (при СРК с преобладанием запоров).
- Электромиография мышц тазового дна (при СРК с преобладанием запоров).
- Электроколография.
- Энтерография.
- Консультации специалистов: психоневролога, эндокринолога, гинеколога, уролога, физиотерапевта.
Дифференциальный диагноз
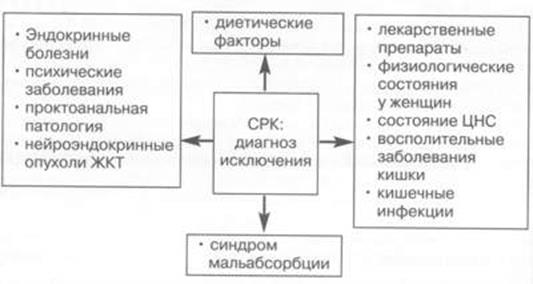
Диагноз СРК является диагнозом исключения. Больные с СРК предъявляют жалобы, которые не являются строго специфичными. Аналогичные жалобы может предъявлять больной с прогностически неблагоприятной органической патологией: воспалительными заболеваниями толстой кишки, полипозом, колоректальным раком, хроническим панкреатитом, туберкулезом толстой кишки и многими другими, исключив которые, врач может остановиться на диагнозе функционального заболевания.
Прежде всего при проведении дифференциального диагноза необходимо исключить простейшие причины раздражения кишечника, к которым относятся диетические факторы и прием лекарственных препаратов.
К наиболее распространенным пищевым раздражителям кишечника относятся жирная пища, алкогольные напитки, кофе, газообразующие продукты питания и напитки, обильная (банкетная) еда, а также изменение привычного характера питания во время путешествий и командировок. Перечень продуктов питания в зависимости от выраженности их способности к газообразованию в кишечнике приведен ниже.
Среди лекарственных препаратов раздражающим действием на кишечник могут обладать препараты следующих фармакологических групп: слабительные, антибиотики, препараты железа, желчных кислот, калия, магнийсодержащие антациды, мезопростол и др.
Физиологические состояния у женщин – предменструальный период, беременность, климакс – также могут протекать с типичной для СРК симптоматикой. Такие состояния ЦНС, как переутомление, острый стресс и длительное психоэмоциональное перенапряжение могут привести к развитию симптомов СРК, которые быстро проходят после отдыха и устранения стрессовой ситуации. Как своеобразную острую форму течения СРК в этой связи можно рассматривать так называемую «медвежью болезнь».
Наиболее распространенной патологией, сопровождающейся симптомами СРК, является врожденная ферментопатия – лактозная недостаточность различной степени выраженности, простейшим способом диагностики которой является назначение диеты исключения, т.е. диеты, не содержащей молока и его продуктов, сорбитола (жевательная резинка), усвоение которых требует наличия в достаточном количестве лактазы или дисахаридазы.
Органические заболевания кишечника, в первую очередь колоректальный рак, полипоз, дивертикулез, воспалительные заболевания (болезнь Крона, неспецифический язвенный колит, микроскопические колиты, мастоцитоз), кишечные инфекции, синдром мальабсорбции (постгастрэктомический, панкреатический, энтеральный), целиакия, туберкулез, синдром короткой кишки, долихосигма, включают в круг дифференциально-диагностического поиска и при неэффективности применения первичного курса лечения СРК, вновь обращаются к исключению этой патологии, применяя дополнительные диагностические методы, в зависимости от доминирующего симптома.
Нейроэндкринные опухоли ЖКТ – гастриномы, карциноид и VIP-омы на первых этапах могут протекать под маской диарейной или болевой формы СРК.
Гинекологические заболевания, чаще всего эндометриоз и пластический рубцовый пельвиоперитонит, развивающийся после повторных гинекологических операций, могут протекать с симптомами СРК. Среди заболеваний органов малого таза необходимо исключить урологическую и аноректальную патологию.
Следует помнить, что не только для больных с СРК характерны психопатологические симптомы, но и, наоборот, у больных с ведущим диагнозом большого или малого психического заболевания (маниакально-депрессивный синдром, шизофрения, паранойя, депрессия и др.) может наблюдаться та или иная форма соматизации, в том числе с симптоматикой поражения ЖКТ.
Среди эндокринной патологии чаще всего тиреотоксикоз и сахарный диабет с развитием автономной диабетической энтеропатии, протекают с симптомами диарейной формы СРК.
Прогноз
Прогноз болезни.
В целом прогноз заболевания благоприятный. Течение болезни хроническое, рецидивирующее, но не прогрессирующее. Заболевание не приводит к развитию органических осложнений – кровотечений, перфораций, стриктур, свищей, кишечной непроходимости, синдрома мальабсорбции.
Синдром не ведёт к более частой заболеваемости воспалительными заболеваниями толстой кишки – болезнью Крона, неспецифическим язвенным колитом, микроскопическим колитом, полипозом, дивертикулёзом. У больных с СРК предрасположенность к органическим заболеваниям такая же, как в общей популяции.
Прогностически благоприятным является и то обстоятельство, что СРК не относится к предраковой патологии толстой кишки. Риск развития колоректального рака у пациентов с СРК такой же, как и среди всего населения. Это определяет тактику наблюдения пациентов, т.е. отсутствие необходимости в частых повторных колоноскопиях, как это нередко наблюдается на практике.
Прогноз жизни при СРК также благоприятный – случаев смерти от заболевания не описано. У 30% больных наблюдается высокая эффективность лечения, а полная длительная клиническая ремиссия отмечается у 10% больных. Врач должен знакомить больных со всеми особенностями прогноза заболевания, что, безусловно, будет способствовать оптимизации и улучшать их психосоциальную адаптацию.
Прогноз больного.
Противоположная ситуация складывается в отношении прогноза больного, который чаще всего бывает неблагоприятным, а у так называемых «пациентов» с СРК – крайне неблагоприятным.
Прежде всего нарушается трудоспособность пациентов. Как причина временной нетрудоспособности диагноз СРК выше сейчас на второе место после острых респираторных заболеваний. Продолжительность временной нетрудоспособности за год у больных с СРК в 3,5 раза выше, чем у здоровых лиц.
Качество жизни «пациентов» с СРК в отношении питания, сна, отдыха, сексуальной активности, семейного и социального положения на протяжении длительного времени снижено. Годами они объективно тяжело страдают из-за упорных болей в животе, которые трудно купируются и по поводу которых они нередко подвергаются ненужным оперативным вмешательствам. Утренняя диарея, императивные позывы, возможность срочных неконтрнолируемых актов дефекации приковывают больных к дому, не дают вовремя выйти на работу. Метеоризм, урчание в животе, необходимость соблюдения индивидуальной диеты, необходимость приёма слабительных с непредсказуемым наступлением эффекта, также ограничивают выход больных из дома, сужают круг их общения, рвут семейные и социальные связи.
Программа лечения больных СРК
Программа лечения состоит из двух этапов – первичного курса и последующей базовой терапии. Выполнение программы требует длительного времени: продолжительность первичного курса лечения составляет не менее 6-8 недель, базовой терапии 1-3 месяца.
Выбор программы определяется взаимодействием нескольких факторов и зависит от ведущего синдрома (боль/метеоризм, диарея, запор), его тяжести и влияния на качество жизни больного, а также характера поведения пациента и его психического состояния.
Меры психосоциальной адапатации
Основным элементом программы является решение задач психосоциальной адаптации больных с обязательным вовлечением больного в процесс диагностики и лечения. Следует акцентировать внимание пациентов на нормальных показателях исследований и подчёркивать важность отсутствия патологических нарушений для прогноза заболевания. Больной должен поверить, что у него отсутствует тяжёлое органическое заболевание, угрожающее жизни. Необходимо тщательно расспросить больного об условиях питания, жизни, работы, постараться определить сенсибилизирующий фактор и причины болезни. Далее врач должен информировать больного о сущности заболевания и познакомить с прогнозом. Компетентность, авторитет и сила убеждения врача определяют контакт с больным, степень доверия врачу и успех лечения. Выполнение этой задачи во многом определяет в какой группе окажется больной – в группе «пациентов» или «не пациентов» с СРК и в значительной степени влияет на эффективность последующих элементов программы.
Диетотерапия
При первой консультации с больным обсуждают индивидуальные привычки питания, которые сами по себе могут вызвать хронические симптомы СРК. Больному назначают диету исключения, не содержащую кофеин, лактозу, фруктозу, сорбитол, уксус, алкоголь, перец, копчености, а также продукты, вызывающие чрезмерное газообразование (молоко и молочные продукты, овощи /лук, фасоль, морковь, сельдерей, капуста, проросшие зародыши пшеницы/, фрукты /сухофрукты, изюм, виноград, бананы, абрикосы, сливовый сок и др./).
Традиционно больным с преобладающими запорами рекомендуют придерживаться растительной диеты, однако, увеличение в рационе балластных веществ достоверно не доказало своей эффективности по результатам двойных слепых плацебо контролируемых исследований последних лет.
Нередко «не пациентам» с СРК бывает достаточно мер психосоциальной поддержки с соблюдением диетических рекомендаций: в дальнейшем им не требуется назначение медикаментозной терапии, что, является наиболее желательным вариантом течения болезни.
Первичный курс лечения с последующей переоценкой диагноза является ключевым моментом диагностики СРК. Целью такого лечения является устранение симптомов заболевания и проверка ex juvantibus правильности постановки диагноза СРК, отсутствия необходимости дальнейшего поиска органической патологии и выполнения дополнительных диагностических процедур.
Лечение больных с преобладанием болей
Определяющим симптомом заболевания является боль, купирование которой у многих пациентов сопровождается уменьшением выраженности диареи, запоров, вздутия живота. Для больных с болевой формой и метеоризмом не существует стандартизированного препарата выбора, доказавшего свою эффективность в исследованиях по протоколу по отдаленным результатам наблюдения.
Основные группы препаратов для лечения болевой формы СРК:
- М3 -антихолинергические средства (гиасцина тиабромин);
- Антагонисты холецистокинина (локсиглумид);
- Аналоги соматостатина;
- Антагонисты 5-гидрокситриптамина (5-НТ3);
- Блокаторы кальциевых каналов (мебеверин, отилониума и пиновериума монобромид);
- Антагонисты k-опиоидных рецепторов;
- Антагонитсы 5-гидрокситриптамина-4 (5-НТ4);
- Адренергические вещества (k2 -препараты);
- Антагонисты субстанции Р.
Оптимальным считается назначение лекарственных препаратов спазмолитического действия, желательно из группы пиновериума бромида (дицетел) по 50 мг 3 раза в день, отилониума и пиновериума монобромиба (спазмомен, мебеверин) по 40 мг 3 раза в день, лишенных побочных эффектов, характерных для холинергических препаратов. Дицетел у 90% больных обеспечивает эффективное спазмолитическое действие, купирует боли в животе, уменьшает выраженность метеоризма. По механизму действия препарата относится к селективным блокаторам L1,2 -потенциалзависимых кальциевых каналов гладкой мускулатуры кишечника, что обеспечивает отсутствие вазодилятаторного и антиаритмического эффектов, свойственных другим блокаторам кальциевых каналов.
Особая тактика требуется для купирования интенсивной абдоминальной боли. Даже при наличии ранее установленного диагноза СРК исключают симптомы «острого живота» по результатам осмотра, пальпации, исследования крови, УЗИ и обзорной рентгенограммы брюшной полости, после чего возможно применение парентеральных спазмолитиков (бускопан, платифиллин и др.).
Лечение больных с преобладанием диареи
Одним из наиболее тяжелых симптомов СРК, неизбежно влияющим на качество жизни пациентов, является диарея, которую необходимо как можно скорее устранить. Диарея оказалась самой частой причиной временной нетрудоспособности при СРК.
Препаратом выбора для лечения диарейной формы СРК признан имодиум (лоперамид гидрохлорид). Оценивая его эффективность, следует отметить, что уже на протяжении более 20 лет ни одно из известных симптоматических антидиарейных средств не выдерживает сравнения с имодиумом по показателям скорости смягчения диареи и надежности антидиарейного действия у больных с СРК.
Препарат относится к агонистам m-опиатных рецепторов. Особенностью фармакологического действия препарата является способность подавления быстрых пропульсивных сокращений кишечника, что ведёт к замедлению продвижения каловых масс. Это сопровождается снижением пассажа жидкой части химуса, способствует повышению абсорбции жидкости и электролитов. Ряд исследователей подтверждают блокирующее действие имодиума на кальциевые каналы миоцитов, что усиливает подавление моторики. К другим, не менее важным для СРК механизмам действия имодиума, относится снижение восприимчивости стенки прямой кишки к растяжению, что позволяет повысить порог восприятия боли, смягчить и устранить тенезмы. Известно, что имодиум повышает тонус анальных сфинктеров, что способствует улучшению контроля актов дефекации.
Показания к применению имодиума:
- Диарея при СРК (препарат выбора);
- Диарея путешественников;
- Симптоматическое лечение острой и хронической диареи;
- Наличие стомы (препарат способствует уменьшению объёма и улучшению консистенции содержимого стомы).
При хронической функциональной диарее у больных с СРК начальная доза имодиума для взрослых составляет 4 мг (2 капсулы). Поддерживающая доза не должна превышать максимально допустимую суточную дозу, которая для взрослых составляет 16 мг (8 капсул). При этом стул должен быть не более 3-х раз в день. При отсутствии стула и нормальном стуле в течение 12 часов лечение следует прекратить.
Препарат не проникает через гематоэнцефалический барьер и не обладает центральным наркотическим действием. При соблюдении указанных дозировок имодиум действует мягко, безопасен, не вызывает побочных эффектов и потому включен в группу без рецептурных лекарственных средств.
Дальнейшее совершенствование лечения диареи у больных с СРК касается разработки специальных форм имодиума. Наиболее современной и удобной в применении является лингвальная форма – имодиум лингвал, действие которого наступает в несколько раз быстрее, чем при приеме традиционных форм препарата.
Имодиум лингвал – это маленькие, быстрорастворимые на языке таблетки, которые не нужно запивать водой и можно принять при тошноте, рвоте, нарушениях глотания, причем в любых условиях.
Хорошо зарекомендовал себя при СРК также имодиум плюс, в состав которого добавлен симетикон – вещество, абсорбирующее газы, что особенно необходимо при диарее и выраженном вздутии живота.
Если у больного наблюдается незначительное по сравнению с обычным увеличение частоты стула, возможно применение адсорбентов – карбоната кальция, активированного угля, диоктаэдрического смектита (препарата смекта) по 3 г в день в виде суспензии. Однако следует помнить, что антидиарейное действие этих препаратов наступает не ранее чем через 3–5 дней.
При сочетании болевого синдрома с диареей больным из группы “пациентов” при наличии психопатологических расстройств назначение трициклических антидепрессантов и анксиолитиков, таких как дезапрамид, в дозе 50 мг 3 раза в день или амитриптиллин 10–25 мг 2 раза в день может существенно облегчить абдоминальную боль и сопутствующую ей диарею благодаря антихолинергическим свойствам препаратов. Применение антибиотиков в лечении диареи при СРК противопоказано, так как может вызвать развитие серьезных осложнений; использование препаратов из группы эубиотиков бесполезно, поскольку эффект препаратов этой группы у больных с СРК в двойных слепых плацебо-контролируемых исследованиях оказался аналогичным действию плацебо.
Лечение больных с преобладанием запоров
Несмотря на отсутствие доказательных данных о положительном влиянии пищевых волокон, первым мероприятием при хронических запорах традиционно является увеличение их содержания в пище.
Это продукты растительного происхождения, содержащие неферментируемые вещества, преимущественно полисахаридной природы — целлюлоза, гемицеллюлоза, лигнин и др. Их достаточное содержание в пище — залог нормального функционирования толстой кишки. Благодаря водосвязывающей способности они регулируют консистенцию стула, увеличивают его массу и ускоряют продвижение кишечного содержимого по толстой кишке. Пищевые волокна используются в качестве субстрата для питания эндогенной анаэробной микрофлоры, увеличивая ее численность, а также обеспечивая продукцию короткоцепочечных жирных кислот, являющихся источником энергии для эпителия толстой кишки. Они связывают и улавливают жирные кислоты (естественные слабительные), доставляя их в толстую кишку.
Лица, страдающие запорами, имеют либо недостаточное потребление растительной клетчатки, либо повышенные потребности в пищевых волокнах в сравнении с нормой. Средний дефицит этих компонентов пищи колеблется от 15 до 30 г в сутки. Чтобы восполнить это количество пищевых волокон, следовало бы съесть до 1,5 кг хлеба из муки грубого помола, капусты и яблок, что представляется весьма затруднительным. Для коммерческих препаратов пищевых волокон это составит 30—40 г. К ним относят пшеничные отруби, микрокристаллическую целлюлозу, агар-агар, ламинарид, льняное семя, препараты из семян подорожника. Из-за различий в химическом составе при их применении реализуются те или иные механизмы. Это значит, что при отсутствии эффекта от одних препаратов желаемый результат может быть получен другими. Обычно рекомендуется начать прием пшеничных отрубей от 3 до 6 столовых ложек в сутки с едой, предварительно обдав их кипятком. Количество жидкости увеличивают до 2—3 л в день. Пшеничные отруби не сразу оказывают свое действие. Латентный период может составлять 5—7 дней в случаях замедленного транзита, т.е. времени, необходимого для поступления принятых внутрь отрубей в ампулу прямой кишки и готовности к дефекации. Их водосвязывающая способность сравнительно невелика. Скорее всего, положительный эффект объясняется механической стимуляцией мультимодальных рецепторов в слизистой оболочке кишки и наращиванием микрофлоры. Прием пшеничных отрубей сопровождается усиленным газообразованием из-за ферментации микроорганизмами. Если эффект не достигнут, возможно применение микрокристаллической целлюлозы в индивидуально подобранной дозе (4—9 г в сутки) или препарата из семян подорожника Мукофалька (10—30 г в сутки). Последний в 40 раз больше удерживает жидкость, не дает интенсивного газообразования, лучше переносится больными. Пищевые волокна можно комбинировать. Однако их применение лимитируется, если больной не способен к увеличению потребления жидкости, что чревато развитием обструкции.
Так же традиционно при запорах используют эубиотики и пробиотики. Восстановление нормального кишечного биоценоза эффективно лишь в случаях легкого запора. В недавно проведенных контролируемых испытаниях препарата Мутафлор, содержащего Е.coli , в сравнении с плацебо и лактулозой, было показано положительное влияние его на клинические проявления заболевания. С таким же успехом можно использовать и отечественные препараты коли-, бифидум- и лактобактерий, самостоятельно или в комплексе с пищевыми волокнами. Бифидум- и лактобактерии предпочтительнее, так как они относятся к слабым продуцентам газов и способны уменьшить явления метеоризма. Длительность такой терапии точно не установлена.
При запорах, если обогащение рациона питания балластными веществами и применение бактериальных препаратов оказалось недостаточным, прибегают к назначению осмотических слабительных препаратов, среди которых наилучшим образом зарекомендовало себя курсовое лечение осмотическими слабительными препаратами [макролголь 4000 (форлакс) по 2 пакетика 2 раза в день во время еды, дюфалак, лактулоза и др.]. При упорных заопорах следующим шагом к нормализации стула может быть присоединение прокинетиков, в первую очередь координакса (цизаприд) в дозе 5-10 мг 3-4 раза в день. Хорошо зарекомендовал себя при лечении запоров, по предварительным данным, препарат из группы антагонистов 5-гидрокситриптамина – тегасерод. Назначения сурфактантных слабительных, особенно солевых послабляющих средств, следует избегать, так как они могут усилить болевой синдром при СРК. При сочетании болевого синдрома с запорами применение трициклических антидепрессантов и анксиолитиков может усилить запоры, метеоризм и боли.
Слабительные средства
Осмотические слабительные
Осмотические слабительные занимают важное место в лечении запоров. Их непосредственный эффект выше пищевых волокон. В то же время они безопасны при длительном приеме. Ряд препаратов этой группы подобно магнезии используется кратковременно при необходимости вызвать быстрое опорожнение кишечника, например, для подготовки больного к рентгено-эндоскопическому исследованию, другие предназначены для пролонгированного приема — лактулоза, форлакс.
Лактулоза — синтетический неабсорбируемый углеводород, достигает подвздошной кишки, где расщепляется с образованием молочной и других кислот. Это приводит к снижению рН, повышению осмотического давления и стимуляции перистальтики. Со временем происходит увеличение сахаролитической кишечной микрофлоры, пролиферация же азотопродуцирующих микроорганизмов прекращается. Это свойство находит применение в лечении печеночной энцефалопатии. Лактулоза в дозе 30—45 мл в сутки оказывает эффект спустя 48 ч, но он нередко сопровождается ощущением вздутия и распирания в животе.
Лучшей переносимостью обладает форлакс — полиэтиленгликоль с молекулярной массой 4000. Препарат лишен побочных явлений, не воздействует непосредственно на микрофлору, дает быстрый эффект. Его применение возможно в течение ряда месяцев и даже лет. Привыкания не развивается. Доза форлакса составляет от 30 до 60 г в сутки, причем в высоких дозах он эффективен и при рефрактерных медленнотранзитных запорах.
Пищевые волокна и осмотические слабительные прекрасно сочетаются друг с другом, причем дозировка и тех и других может быть уменьшена при комбинированном лечении.
Слабительные, размягчающие фекалии
Свойствами размягчения фекалий обладают вазелиновое масло при приеме внутрь и масляные клизмы. В некоторых клинических ситуациях (в частности, при обструкции) применение вазелинового масла в течение нескольких дней вполне оправданно. Более продолжительное лечение может привести к нарушенному всасыванию, гранулематозным реакциям. Препараты этой группы имеют ограниченное применение.
Стимулирующие слабительные
Известными стимулирующими слабительными являются бисакодил, сенна и пикосульфат натрия. К сожалению, растительное происхождение многих слабительных из этой группы (производные алоэ, сенны, крушины, ревеня) нередко определяет их предпочтение больными для самолечения. Входят они и в состав многих “чаев” для улучшения состава крови, нормализации функции печени и желчного пузыря, похудания. Тем не менее отношение к стимулирующим слабительным должно быть очень осторожным. Их применение должно быть лишь вынужденной мерой, когда иные более физиологические способы нормализации двигательно-эвакуаторной функции кишечника исчерпаны и признаны безуспешными. Негативное отношение связано с тем, что по мере увеличения продолжительности их использования эффективность лечения снижается, а шансы нормализовать работу кишки становятся призрачными. Спустя 5 лет приема реагируют на те же слабительные лишь 50% больных, а через 10 лет — только 11%. Подавляющее большинство больных, принимающих стимулирующие слабительные, отмечают усиление болей в животе. Наблюдается меланоз слизистой, а у трети больных формируется инертная толстая кишка.
Слабительные средства, содержащие антрахиноны (сенна), доставляются неабсорбированными в толстую кишку, где происходит активный метаболизм агликонов. Последние осуществляют свое действие через повреждение эпителиальных клеток, что прямо или косвенно ведет к нарушению абсорбции, секреции и моторики. Поврежденные эпителиоциты могут обнаруживаться в виде апоптозных телец в пигментированной слизистой толстой кишки. Больные с меланозом имеют повышенный риск карциномы. В этой связи в некоторых странах уже ограничено использование таких слабительных средств, особенно у беременных и детей. Тем не менее кратковременный прием может быть признан безопасным. По силе препараты можно расположить в следующем порядке: алоэсеннакрушинаревень.
В определенной мере все вышесказанное относится и к бисакодилу, и к пикосульфату натрия. Однако действие пикосульфата мягче. При неизбежности их применения препараты нужно использовать 1 раз в 3—4 дня в минимально эффективной дозе, что позволит в течение длительного времени сохранить чувствительность к ним и избежать негативных последствий.
Регуляторы моторики
К этой группе лекарственных препаратов относят спазмолитики и прокинетики. Выбор препарата диктует конкретная клиническая ситуация. Тем не менее у больных с синдромом раздраженной толстой кишки с преобладанием запоров имеются все основания ожидать успеха от лечения спазмолитическими препаратами (метиоспазмил, дицетел, спазмомен, дюспаталин), тогда как прокинетики (цисаприд и его аналоги) должны применяться у больных с атоническим запором.
Прокинетики оказывают свое действие либо с помощью стимуляции холинорецепторов (карбахолин, ингибиторы холинэстеразы), либо за счет блокады допаминовых рецепторов. Попытки использования прокинетических свойств антибиотика эритромицина, которые предпринимаются в последние годы, сталкиваются с высокой частотой его побочных действий, обусловленных основной (антибактериальной) активностью препарата, и остаются пока еще на стадии экспериментальных исследований. Также не вышли пока за рамки экспериментальных работ исследования прокинетической активности других групп препаратов: антагонистов 5-НТ3-рецепторов (тропизетрона, ондансетрона), соматостатина и его синтетических аналогов (октреотида), антагонистов холецистокинина (асперлицина, локсиглумида), агонистов каппа-рецепторов (федотоцина) и др.
Что же касается карбахолина и ингибиторов холинэстеразы, то из-за системного характера их холинергического действия (увеличение выработки слюны, повышение секреции соляной кислоты, бронхоспазм) данные препараты применяются в современной клинической практике также сравнительно редко.
Единственным препаратом из группы блокаторов допаминовых рецепторов длительное время оставался метоклопрамид. Опыт его применения показал, однако, что прокинетические свойства метоклопрамида сочетаются с его центральным побочным действием (развитие эктрапирамидных реакций) и гиперпролактинемическим эффектом, ведущим к возникновению галактореи и аменореи, а также гинекомастии.
Домперидон также является блокатором допаминовых рецепторов, однако, в отличие от метоклопрамида, он не проникает через гематоэнцефалический барьер и не дает, таким образом, центральных побочных проявлений. Фармакодинамическое действие домперидона связано с его блокирующим влиянием на периферические допаминовые рецепторы, локализованные в стенке желудка и двенадцатиперстной кишки.
Домперидон повышает тонус нижнего пищеводного сфинктера, усиливает сократительную способность желудка, улучшает координированность сокращений антрального отдела желудка и двенадцатиперстной кишки, предупреждает возникновение дуоденогастрального рефлюкса.
Домперидон является в настоящее время одним из основных препаратов для лечения фунциональной диспепсии. Его эффективность при этом заболевании была подтверждена данными больших многоцентровых исследований, проведенных в Германии, Японии и других странах. Кроме того, препарат может применяться для лечения больных с рефлюкс-эзофагитом, пациентов с вторичным гастропарезом, возникшим на фоне сахарного диабета, системной склеродермии, а также после операций на желудке. Домперидон назначается в дозе по 10 мг 3 - 4 раза в день до еды. Побочные проявления при его применении (обычно головная боль, общая слабость) встречаются редко, а экстрапирамидные нарушения и эндокринные эффекты - лишь в единичных случаях.
Цисаприд (координакс) — агонист 5-НТ4-серотониновых рецепторов — способствует выделению ацетилхолина в кишечных нервных ганглиях. По механизму своего действия существенно отличается от других лекарственных средств, стимулирующих двигательную функцию желудочно-кишечного тракта. Исследования показали, что цисаприд ускоряет транзит по толстой кишке, стимулирует толстокишечную моторику, уменьшает порог чувствительности прямой кишки к дефекации. Однако дозы менее 30 мг в сутки не оказывают заметного воздействия. Из-за риска нарушений сердечного ритма его не следует применять у пожилых пациентов.
Цизаприд оказывает выраженное стимулирующее действие на моторику пищевода, повышая, причем в большей степени, чем метоклопрамид, тонус нижнего пищеводного сфинктера и существенно уменьшая общее число эпизодов гастроэзофагеального рефлюкса и их суммарную продолжительность. Кроме того, цизаприд потенцирует и пропульсивную моторику пищевода, улучшая, таким образом, пищеводный клиренс.
Цизаприд усиливает сократительную активность желудка и двенадцатиперстной кишки, улучшает эвакуацию из желудка, уменьшает дуоденогастральный рефлюкс желчи и нормализует антродуоденальную координацию. Цизаприд стимулирует сократительную функцию желчного пузыря, а, усиливая моторику тонкой и толстой кишки, ускоряет пассаж кишечного содержимого.
Цизаприд является в настоящее время одним из основных препаратов, применяющихся при лечении больных с гастроэзофагеальной рефлюксной болезнью. При начальных и умеренно выраженных стадиях рефлюкс-эзофагита укзаприд можно назначать в виде монотерапии, а при тяжелых формах поражения слизистой оболочки - в комбинации с антисекреторными препаратами (Н2 -блокаторами или блокаторами протонного насоса). В настоящее время накоплен опыт длительного поддерживающего приема цизаприда для профилактики рецидивов заболевания.
Многоцентровые и метааналитические исследования подтвердили хорошие результаты применения цизаприда при лечении больных с функциональной диспепсией. Кроме того, препарат оказался эффективным при лечении больных с идиопатическим, диабетическим и постваготомическим гастропарезом, пациентов с диспепсическими расстройствами, дуоденогастральным рефлюксом и дисфункцией сфинктера Одди, возникшими после операции холецистэктомии.
Цизаприд дает хороший клинический эффект при лечении больных с синдромом раздраженной толстой кишки, протекающим с картиной упорных запоров, резистентных к терапии другими препаратами, а также пациентов с синдромом кишечной псевдообструкции (развивающимся, в частности, на фоне диабетической нейропатии, системной склеродермии, мышечной дистрофии и т.д.).
Цизаприд назначается в дозе 5 - 10 мг 3 - 4 раза в сутки до еды. Препарат, как правило, хорошо переносится больными. Наиболее частым побочным проявлением является диарея, встречающаяся у 3 - 11% больных, обычно не требующая прекращения лечения.
Согласно последним сведениям эритромицин (агонист мотилиновых рецепторов) не оправдывает ожиданий в отношении стимуляции толстокишечной моторики, при наличии,тем не менее, стимулирующего эффекта на верхний этаж пищеварительного тракта. Имелись сообщения о положительном эффекте ванкомицина, мизопростола, налоксона (опиоидный антагонист), колхицина, но клинический опыт применения этих препаратов недостаточен для рекомендаций по широкому использованию. Сейчас появились новые препараты селективно воздействующие на 5-НТ4-рецепторы. Нужно упомянуть препарат Прукалоприд, прошедший недавно клинические испытания.
Неудовлетворительные результаты лечения вызывают необходимость использовать сочетание самых разнообразных методов лечения – от лечебной физкультуры, физиотерапевтических процедур до гипнотерапии, методов, основанных на принципе обратной биологической связи (biofeedback), и групповых межличностных методов лечения в специально созданных школах для больных с СРК.
Основным методом лечения больных с обструкцией выхода является биофидбэк-терапия. Описаны 2 типа тренировок: 1) биофидбэк-тренинг, при котором сенсорные датчики помещают в анальный канал и мониторируют активность поперечных мышц или давление в анальном канале, и таким образом обеспечивается обратная связь пациенту; 2) симулированная дефекация, в которой пациент тренирует дефекацию с имитированным стулом. Оба типа тренировок дают до 85% положительного эффекта. Любопытно, что метод оказался эффективным не только у больных с расстройствами дефекации, но и при замедлении транзита, что объясняют дополнительным психотерапевтическим воздействием.
Эффективность выполнения программы определяется не столько субъективным состоянием и жалобами, сколько улучшением психосоциального состояния и качества жизни больного.
Существенно, что оценку эффективности программы лечения в целом и действия отдельных лекарственных препаратов при их испытаниях, согласно Римским критериям, должен давать больной, страдающий СРК.
Стратегия лечения запора
Прежде всего пациенту необходимо разъяснить природу имеющихся у него нарушений, что позволит улучшить сотрудничество с ним. Следует развеять страхи по поводу того, что запоры могут якобы привести к органическим нарушениям, вплоть до так называемого внутреннего отравления. У больных с симптоматическим запором на фоне соматических и других заболеваний нужно скорректировать лечение основного страдания (изменить дозу гормонов при гипотиреозе и т.д.), по возможности отменить препараты, способные усугублять запоры. К ним относят опиаты, антациды с кальцием и алюминием, противосудорожные и антихолинергические средства, антидепрессанты, диуретики и др. Больным рекомендуется увеличить потребление изделий из муки грубого помола, свежих и сушеных фруктов, овощей, принимать больше жидкости. В лечение добавляют пищевые волокна (отруби, микрокристаллическую целлюлозу, мукофальк), при недостаточной эффективности — осмотические слабительные (лактулоза, форлакс) или комбинируют их друг с другом. Больные должны отказаться от приема стимулирующих слабительных и высоких очистительных клизм (1—1,5 л). Допустимы микроклизмы объемом до 200 мл ежедневно по утрам с целью выработки позыва на дефекацию и контроля готовности к ней.
Режим терапии индивидуализируется. При алиментарном запоре достаточно увеличить физическую нагрузку и добиться рационального, систематического питания, в более трудных случаях использовать пищевые волокна и бактериальные препараты. У больных с сопутствующими нарушениями функции желчного пузыря назначение травяного сбора из мяты перечной, ромашки и кукурузных рылец повысит эффективность лечения. Труднее поддается терапии запор, усугубившийся после холецистэктомии. Эти больные, а в равной мере и пациенты с сахарным диабетом лучше реагируют на прием форлакса. Назначение спазмолитиков показано у больных с дивертикулезом и синдромом раздраженной толстой кишки. При этом у них не имеет смысла увеличивать дозы пищевых волокон выше средних. В терапию синдрома раздраженной толстой кишки дополнительно включают транквилизаторы. При атоническом или медленнотранзитном запорах применяют наряду с пищевыми волокнами или осмотическими слабительными цисаприд. При обструкции выхода больной нуждается в дообследовании в условиях специализированного стационара или диагностического центра, а также в пробном лечении биофидбэк.
При длительном и многолетнем применении высоких доз слабительных препаратов, содержащих антрахиноны, их простая отмена и перевод больных на пищевые волокна, а также на осмотические слабительные часто бывает невозможным. В таких случаях применяют пикосульфат 1 раз в 2—3 дня с попыткой увеличения промежутков между приемами и отменой. Перестройка деятельности кишечника занимает нередко 3—6 мес. Если отмена стимулирующих слабительных не возможна, идут по пути уменьшения дозы и их чередования. Прием пищевых волокон целесообразно продолжить. Иногда необходимо предварительно очистить кишечник перед назначением базисного лечения. Этого достигают различными приемами (прием фортранса, магнезии+вазелинового масла, касторового масла, аспирации содержимого при колоноскопии и др.). Периодически процедуру можно повторять.
Пациенты с аномально удлиненным толстокишечным транзитом и нормальными показателями исследования тазового дна, которые рефрактерны к попытке интенсивной медикаментозной терапии, могут рассматриваться в качестве кандидатов для хирургического вмешательства. Международная рабочая группа по хроническому запору установила, что хирургия должна применяться в последнюю очередь и только у тех пациентов, у которых доказано достоверное замедление толстокишечного транзита, а активное и адекватное лечение не приносит облегчения жалоб, консультированных психологом, при отсутствии аномалий нарушений моторики и транзита в тонкой кишке.
Лечение психотропными средствам
Учитывая тесные взаимосвязи нарушений функций ЖКТ с психопатологическими нарушениями, фармакотерапия СРТК предусматривает комбинированное применение психотропных средств и препаратов, используемых в гастроэнтерологической практике для нормализации моторной функции и внутренней среды толстого кишечника. В частности, при выраженных явлениях дисбактериоза и стойкого спазма толстого кишечника рекомендуется сочетать психофармакотерапию с бактериальными препаратами или спазмолитическими средствами.
Полиморфизм психических расстройств, сопряженных с нарушениями функций толстой кишки, определяет показания к применению всех основных классов психотропных средств - транквилизаторов (анксиолитиков), антидепрессантов и нейролептиков.
Очевидно, что выбор средств психофармакотерапии необходимо соотносить с дополнительными требованиями, предъявляемыми при лечении психосоматической патологии, а именно - минимальность неблагоприятного влияния на соматические функции и отсутствие нежелательных лекарственных взаимодействий с соматотропными препаратами. Наиболее полно таким требованиям отвечают транквилизаторы, как производные бензодиазепина (диазепам - валиум, хлордиазепоксид - седуксен, реланиум, клоразепат - транксен и др.), так и других химических групп и, в первую очередь, блокаторы гистаминовых Н1-рецепторов (гидроксизин - атаракс); современные антидепрессанты - селективные ингибиторы обратного захвата серотонина (флуоксетин - прозак, сертралин - золофт, пароксетин - паксил, циталопрам - ципрамил, флувоксамин - феварин), селективные стимуляторы обратного захвата серотонина (тианептин - коаксил), селективные ингибиторы обратного захвата норадреналина (миансерин - леривон), обратимые ингибиторы моноаминооксидазы (моклобемид - аурорикс, пиразидол); отдельные нейролептики (сульпирид - эглонил, хлорпротиксен, алимемазин - терален, оланзапин - зипрекса, рисперидон - рисполепт)2.
При формировании симптомов СРК у больных с органными неврозами и ипохондрическим развитием показано применение транквилизаторов , а в случаях с выраженной тревожно-фобической симптоматикой (частые и спонтанные панические атаки) - серотонинергических антидепрессантов с анксиолитическими свойствами (коаксил, пароксетин). Особое место в лечении таких пациентов занимает препарат класса замещенных бензамидов сульпирид (эглонил). Как свидетельствуют результаты исследований, этот препарат благодаря широкому спектру клинической активности (комбинация антиэметического - противорвотного, антидиспепсического и психотропного эффектов) может оказаться эффективным средством монотерапии (без присоединения спазмолитиков, бактериальных средств, анальгетиков) у более чем половины пациентов. В дозах 200-450 мг/сут сульпирид оказывает комплексное клиническое действие, обеспечивая одновременную редукцию как психопатологических симптомов, так и нарушений функций ЖКТ.
Больным соматизированными депрессиями более предпочтительно назначение антидепрессантов . При этом выбор антидепрессанта должен основываться как на особенностях спектра психотропной активности (соотношение противотревожных/активирующих компонентов терапевтического эффекта), так и на особенностях побочных эффектов препаратов.
Для пациентов с преобладанием в структуре СРК запоров более показаны антидепрессанты с селективным серотонинергическим действием (флуоксетин, сертралин, пароксетин, тианептин), обладающие стимулирующим эффектом в отношении моторики толстого кишечника. Традиционные трициклические антидепрессанты в этих случаях менее предпочтительны из-за выраженных антихолинергических эффектов, способных усугублять как тяжесть запоров, так и других субъективно тягостных нарушений функций ЖКТ (сухость во рту).
При сочетанных тревожно-депрессивных состояниях целесообразно ориентироваться на антидепрессанты, обладающие наиболее отчетливым анксиолитическим эффектом (пароксетин, тианептин).
Если СРК в структуре соматизированной депрессии протекает с преобладанием диареи, то, напротив, целесообразнее использовать антидепрессанты других классов, такие как селективные ингибиторы обратного захвата норадреналина (миансерин), не обладающие отчетливыми эффектами в отношении моторных функций ЖКТ.
Особые затруднения возникают при лечении больных шизофренией с мономорфными, неизменными по своим проявлениям и стойкими (в течение многих лет) алгиями с четкой локализацией, сопряженными со сверхценной фиксацией на болевом синдроме. В этих случаях целесообразно использовать психотропные средства из группы нейролептиков - сульпирид (эглонил), рисперидон (рисполепт), оланзапин (зипрексу), а в случае лекарственной резистентности - и другие нейролептики (галоперидол, пипотиазин - пипортил).
В ЦНИИ гастроэнтерологии разработаны и применяются следующие стандарты лечения больных СРК в стационаре.
При СРК с преобладанием диареи рекомендуется механически и химически щадящая диета (4в). Из препаратов назначают а) регуляторы моторики: лоперамид 0,002, 2 таблетки 1 раз в день под язык, до стабилизации стула (1–3 дня и более); б) адсорбенты, вяжущие и обволакивающие: смекта 3,0 (1 пакетик) 3 раза в день до еды до оформления стула; дерматол 0,5 г 3 раза в день до оформления стула; в) пробиотики: бифидумбактерин 50 доз 3 раза в день, 10 дней; бифиформ 1–2 капсулы 2 раза в день, 2 нед; лактобактерин 5 доз 2 раза, 4 нед; линекс 1–2 капсулы 3 раза в день, 4 нед; хилак-форте 60 капель 3 раза в день, 4 нед.
При СРК с преобладанием болей показаны метеоспазмил 1 капсула 3 раза в день, 2 нед; дротаверин 0,04 г или бускопан 0,01 г 3–4 раза в день, 2 нед; спазмомен 0,04 г 3 раза в день; дицетел 0,05 г 3 раза в день; дюспаталин 0,2 г 3 раза в день, 4–6 нед.
При СРК с преобладанием запоров показаны а) пищевые добавки (пшеничные отруби, семя льна); б) мукофальк по 1–2 чайные ложки на ночь, 2 нед; в) макроголь 4000 (форлакс) по 10–20 г (1–2 пакетика), на ночь, 2 нед.
Курс лечения в стационаре продолжается 2 нед. Требования к результатам лечения должны быть следующие:
1) улучшение качества жизни больного;
2) клиническая ремиссия заболевания, нормализация показателей дыхательного водородного теста и дисбиотических изменений кишечника;
3) при отсутствии достижения ремиссии – лечение в клинике неврозов.
Литература
1. Баранская Е.К. Синдром раздраженного кишечника: диагностика и лечение // Consilium medicum, 2002. Т. 4. № 9. (http://www.consilium-medicum.com/media/consilium/index.shtml)
2. Иванов С.В. Синдром раздраженной толстой кишки //Психиатрия и психофармакотерапия, 2000. Т.2. № 2. (http://www.consilium-medicum.com/media/psycho/index.shtml)
3. Избранные лекции по гастроэнтерологии //под ред. Ивашкина В.Т., Шептулина А.А.Москва, «Медпресс», 2001. С. 54-82.
4. Крумс Л.М. Хроническая диарея: патогенез и лечение//Consilium medicum, 2002. Т. 4. № 7. (http://www.consilium-medicum.com/media/consilium/index.shtml
5. Парфёнов А.И. Синдром раздраженного кишечника: стандарты диагностики и лечения //Consilium medicum, 2002. Т. 4. № 7. (http://www.consilium-medicum.com/media/consilium/index.shtml)
6. Румянцев В.Г. Запоры: тактика ведения пациента в поликлинике //Consilium medicum, 2002. Т. 4. № 1. (http://www.consilium-medicum.com/media/consilium/index.shtml)
7. Функционалные расстройства желудочно-кишечного тракта и синдром раздраженной кишки (http://agat.aorta.ru)
8. Шептулин А.А. Диагностика и лечение нарушений моторики желудочно-кишечного тракта //Русский медицинский журнал, 1997. Т.5. № 22. (http://rmj.ru/main.htm/rmj/t5/n22/3.htm)
9. Шептулин А.А. Синдром раздраженного кишечника //Русский медицинский журнал, 1997. Т.5. № 22. (http://rmj.ru/main.htm/rmj/t5/n22/7.htm)
10. Irritable bowel syndrome. A Technical Review for Practice Guideline Development. Gastroenterology 1997; 112:2120-2137